Εξωσωματική IVF

Για πολλά ζευγάρια με προβλήματα γονιμότητας, η εξωσωματική γονιμοποίηση (in vitro fertilization – IVF) αποτελεί μια ακίνδυνη και αποτελεσματική λύση για την επίτευξη εγκυμοσύνης. Οι παράγοντες που επηρεάζουν την γονιμότητα είναι πολλοί και δεν πρέπει να βγαίνουν γρήγορα συμπεράσματα.
Κατά τη διαδικασία της κλασικής εξωσωματικής γονιμοποίησης, τα ωάρια γονιμοποιούνται από τα σπερματοζωάρια στο περιβάλλον του εργαστηρίου (αντί στις σάλπιγγες της γυναίκας). Η γονιμοποίηση μπορεί να επιτευχθεί είτε με τη διαδικασία της κλασικής εξωσωματικής γονιμοποίησης (IVF) είτε με τη μέθοδο της μικρογονιμοποίησης (intra-cytoplasmic sperm injection - ICSI).
Ανεξάρτητα από το στάδιο της ζωής σας, εάν σκέφτεστε να αποκτήσετε ένα μωρό, είναι καλή ιδέα να επικοινωνήσετε μαζί μας για να μάθετε τους παράγοντες που επηρεάζουν τη γονιμότητα και πώς να αυξήσετε τις πιθανότητές σας να συλλάβετε με επιτυχία. Μην το αμελήσετε και μην απογοητευτείτε. Η εξατομικευμένη αντιμετώπιση με εφαρμογή των σύγχρονων επιστημονικών εξελίξεων αποτελεί την ενδεδειγμένη προσέγγιση για την επίτευξη εγκυμοσύνης.
Μαζί θα κάνουμε το όνειρό σας πραγματικότητα. Πιστέψτε το! Μπορεί να γίνει!
"Η επιθυμία μιας ζωής δεν μπορεί να είναι απόφαση μιας στιγμής. Ενημερωθείτε υπεύθυνα, θέστε αυστηρά κριτήρια, αποφασίστε σωστά…"
Η επιθυμία για την απόκτηση ενός παιδιού είναι απαραίτητη προϋπόθεση για να υποβληθεί ένα ζευγάρι στη διαδικασία της εξωσωματικής γονιμοποίησης. Όμως, η επιθυμία μόνο δεν αρκεί. Είναι εξαιρετικά σημαντικό να επιλέξει μια Μονάδα ΙΥΑ με βάση αντικειμενικά κριτήρια.
Ποια μπορεί να είναι αυτά τα κριτήρια;
Κατά καιρούς, επίσημα περιοδικά μεγάλων επιστημονικών εταιριών (Αμερικάνικης και Ευρωπαϊκής Εταιρίας Αναπαραγωγικής Ιατρικής) έχουν δημοσιεύσει στατιστικά στοιχεία που εντοπίζουν τα κριτήρια του κοινού για την επιλογή της Μονάδας (βλ. διάγραμμα), ενώ τα ποιοτικά χαρακτηριστικά μιας ιδανικής Μονάδας έχουν αποτελέσει θέμα ομιλιών σε διεθνή συνέδρια. Κατά τη γνώμη της «Ευγονίας» τα κριτήρια επιλογής Μονάδας, όπου το ζευγάρι θα εμπιστευτεί την τύχη της προσπάθειάς του, πρέπει να περιλαμβάνουν:
Επιστημονική αρτιότητα
- Αποτελεσματικότητα στην πράξη, με υψηλά ποσοστά επιτυχίας κυήσεως.
- Άριστη ποιότητα και εύρος παρεχόμενων υπηρεσιών.
- Ερευνητικό έργο και πρωτότυπες δημοσιεύσεις σε επιστημονικά περιοδικά διεθνούς κύρους.
- Αδιάκοπη ενημέρωση για τις σύγχρονες εξελίξεις, και εφαρμογή μοντέρνων μεθόδων, σύμφωνα με τις αρχές του evidence-based medicine.
- Μεθόδους μείωσης της σωματικής επιβάρυνσης με εφαρμογή νέων πρωτοκόλλων σύντομης διάρκειας.
Ανθρώπινη και τεχνολογική υποδομή
- Επιστημονικό προσωπικό με βαθιά γνώση και εμπειρία.
- Εμβρυολογικό εργαστήριο με σύγχρονο τεχνολογικό εξοπλισμό, αυστηρά πρότυπα καθαρότητας χώρου, λεπτομερή πρωτόκολλα, ποιοτικό έλεγχο και διαπίστευση από επίσημο κρατικό φορέα.
- Διατήρηση και ενημέρωση βάσης δεδομένων (τεκμηρίωση).
- Πιστοποίηση διασφάλισης ποιότητας ISO.
- Εξατομικευμένο σχεδιασμό θεραπείας.
- Αμεσότητα επικοινωνίας.
- Φιλική και ανθρώπινη προσέγγιση.
- Ψυχολογική υποστήριξη.
- Ικανότητα μείωσης του άγχους του θεραπευτικού κύκλου.
- Άμεση επανεξέταση του ιατρικού ιστορικού και ένταξη του ζευγαριού σε νέο κύκλο θεραπείας σε περίπτωση αποτυχίας.
Δυνατότητα συμπίεσης του κόστους θεραπείας
Στην «Ευγονία» η προσπάθεια να εφαρμόζουμε όλα τα παραπάνω κριτήρια, αποτυπώνεται στα υψηλά ποσοστά επιτυχίας.
- Τι είναι η εξωσωματική γονιμοποίηση;
- Ποσοστά επιτυχίας στην Ευγονία
- Πώς γίνεται η εξωσωματική γονιμοποίηση;
- Ενδείξεις εξωσωματικής γονιμοποίησης
- Η εξωσωματική γονιμοποίηση είναι κάτι αφύσικο;
- Θα είναι υγιές το παιδί μου;
- Κίνδυνοι από την εξωσωματική
Τι είναι η εξωσωματική γονιμοποίηση
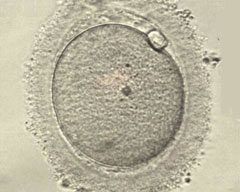
Η εξωσωματική γονιμοποίηση (IVF, in vitro Fertilization) είναι η πιο συνηθισμένη μέθοδος Ιατρικώς Υποβοηθούμενης Αναπαραγωγής. Εφαρμόσθηκε για πρώτη φορά με επιτυχία στον άνθρωπο το 1978.
Η εξωσωματική γονιμοποίηση, όπως το λέει η λέξη, είναι η γονιμοποίηση έξω από το σώμα: αντί δηλαδή η γονιμοποίηση του ωαρίου από το σπερματοζωάριο να γίνει στο φυσικό περιβάλλον, που είναι η σάλπιγγα της γυναίκας, γίνεται στο εργαστήριο. Είναι ουσιαστικά η παράκαμψη μιας συγκεκριμένης λειτουργίας του οργανισμού, όταν, για διαφόρους λόγους, δεν μπορεί να γίνει στο σώμα.
Τα ωάρια όμως είναι της γυναίκας, τα σπερματοζωάρια του άνδρα και τα έμβρυα που προκύπτουν είναι δικά τους.
Ποσοστά επιτυχίας στην Ευγονία
Η «Ευγονία» χαρακτηρίζεται ως η μονάδα ΙΥΑ που διαθέτει σταθερά – από τα πρώτα χρόνια της ίδρυσής της – κορυφαία ποσοστά επιτυχίας κυήσεων.
Δείτε περισσότερα: Τα ποσοστά κυήσεων της Ευγονίας
Πώς γίνεται η εξωσωματική γονιμοποίηση
Τα ωάρια λαμβάνονται από τα ωοθυλάκια, που αναπτύσσονται στις ωοθήκες της γυναίκας, με τη διαδικασία της ωοληψίας. Στο εργαστήριο, έρχονται σε επαφή με τα σπερματοζωάρια, μέσα σε ειδικά δοχεία (τρυβλία) με καλλιεργητικό υλικό, προκειμένου να γίνει η γονιμοποίηση. Στη συνέχεια, τα τρυβλία με τα γονιμοποιημένα ωάρια (ζυγώτες) τοποθετούνται σε επωαστικό κλίβανο για 2-6 ημέρες, υπό ειδικές συνθήκες, ώστε τα έμβρυα να διανύσουν τα πρώτα στάδια της ανάπτυξής τους.
Αντί τα έμβρυα να καταλήξουν στη μήτρα με φυσικό τρόπο (δηλαδή μέσω της σάλπιγγας), μεταφέρονται σ’ αυτήν από τον εξειδικευμένο γυναικολόγο, με τη βοήθεια ενός λεπτού καθετήρα μέσα στον οποίο τα έχει τοποθετήσει ο εμβρυολόγος. Τα έμβρυα εμφυτεύονται από μόνα τους στον βλεννογόνο της μήτρας, το ενδομήτριο, όπως και στη φυσιολογική σύλληψη. Εάν υπάρξει εμφύτευση θα υπάρξει κατά κανόνα και εγκυμοσύνη.
Ενδείξεις εξωσωματικής γονιμοποίησης
Υπάρχει πληθώρα απόλυτων και σχετικών ενδείξεων που αφορούν τον έναν ή και τους δύο συντρόφους.
Οι απόλυτες ενδείξεις είναι:
- Η έλλειψη (από εκτομή) ή η απόφραξη των σαλπίγγων κεντρικά ή περιφερικά (υδροσάλπιγγες).
- Η έλλειψη σπερματοζωαρίων (αζωοσπερμία) που απαιτεί χειρουργική λήψη.
- Ο πολύ μικρός αριθμός κινουμένων φυσιολογικών σπερματοζωαρίων (σοβαρή ολιγο-ασθενο-τερατοσπερμία).
Οι σχετικές ενδείξεις είναι πολλές και αφορούν σε:
- Μεγάλη διάρκεια υπογονιμότητας.
- Μεγάλη ηλικία της γυναίκας.
- Σοβαρά προβλήματα σπέρματος (σοβαρή ολιγο-ασθενο-τερατοσπερμία).
- Ανεξήγητη Υπογονιμότητα.
- Αποτυχία άλλων ηπιότερων μεθόδων (π.χ. πρόκληση ωοθυλακιορρηξίας για προγραμματισμένη επαφή ή σπερματέγχυση).
- Βαριά ενδομητρίωση.
- Προεμφυτευτική διάγνωση για β- μεσογειακή αναιμία, φυλοσύνδετα νοσήματα, ειδικά κληρονομικά νοσήματα.
- Πριν από χημειοθεραπεία.
- Δωρεά ωαρίων, σπέρματος και εμβρύων.
- Παρένθετη μητρότητα.
Όταν η εξωσωματική γονιμοποίηση εφαρμόζεται για πρώτη φορά, ιδίως σε περιπτώσεις «ανεξήγητης» υπογονιμότητας, χρησιμεύει και ως διαγνωστικό εργαλείο: δηλαδή, η συμπεριφορά των γαμετών στην καλλιέργεια, η γονιμοποίηση, η εξέλιξη των εμβρύων και άλλες παράμετροι καταγράφονται με λεπτομέρεια. Εκ των υστέρων, η ερμηνεία της υπογονιμότητας μπορεί να προκύψει από την καταγραφή αυτή.
Η εξωσωματική γονιμοποίηση είναι κάτι αφύσικο;
Η κλασική εξωσωματική γονιμοποίηση δεν αποτελεί παραβίαση της φυσιολογικής σύλληψης. Παρά τις όποιες φοβίες της κοινής γνώμης, η αλήθεια είναι ότι η γονιμοποίηση επέρχεται στο εργαστήριο μέσα στο τρυβλίο χωρίς παρέμβαση, όπως θα συνέβαινε φυσιολογικά στη σάλπιγγα, ενώ η εμφύτευση του εμβρύου (σύλληψη) γίνεται από μόνη της.
Οι παραλλαγές της κλασικής μεθόδου, όπως η μικρογονιμοποίηση, είναι όντως επεμβατικές μέθοδοι, αλλά εφαρμόζονται για να παρακαμφθούν συγκεκριμένα παθολογικά προβλήματα, ιδιαίτερα του σπέρματος.
Σε όλες τις περιπτώσεις, εάν επιτευχθεί εγκυμοσύνη, η πορεία της είναι ίδια με αυτήν από φυσική σύλληψη.
Θα είναι υγιές το παιδί μου;
Τα παιδιά που προέρχονται από εξωσωματική γονιμοποίηση είναι το ίδιο υγιή και φυσιολογικά, όσο και τα παιδιά από φυσική σύλληψη. Όπως δείχνουν μεγάλες επιδημιολογικές μελέτες, δεν παρουσιάζουν αύξηση του ποσοστού των συγγενών και χρωμοσωματικών ανωμαλιών.
Απόδειξη είναι ότι έχουν γεννηθεί, μέχρι σήμερα περισσότερα από 5.000.000 παιδιά από εξωσωματική γονιμοποίηση παγκοσμίως, ορισμένα μάλιστα από αυτά έχουν ήδη τεκνοποιήσει φυσιολογικά.
Σε εκατοντάδες παιδιά που έχουν μελετηθεί προσεκτικά, δεν έχει παρατηρηθεί καμιά αλλοίωση ή βλάβη που να οφείλεται στη μεθολογία. Το ποσοστό των αποβολών και των παλίνδρομων κυήσεων είναι παρόμοιο με το αντίστοιχο ποσοστό από φυσική σύλληψη. Οι λιγοστές παρενέργειες της εξωσωματικής γονιμοποίησης κατά κανόνα αφορούν τη μητέρα και όχι το έμβρυο.
Κίνδυνοι από την εξωσωματική
Γενικώς η εξωσωματική γονιμοποίηση είναι ακίνδυνη και αποτελεσματική μέθοδος για να αποκτήσουν τα υπογόνιμα ζευγάρια το δικό τους παιδί. Οι ανησυχίες του κοινού (κυρίως όσων δεν γνωρίζουν) είναι θεωρητικά θεμιτές, αλλά πρακτικά αβάσιμες.
Ο κίνδυνος από τη φαρμακευτική διέγερση της ωοθηκικής λειτουργίας, που ονομάζεται σύνδρομο υπερδιέγερσης των ωοθηκών, εκτιμάται για τη σοβαρή μορφή του, σε ποσοστό περίπου 1-5% στο σύνολο των γυναικών που εντάσσονται σε προγράμματα εξωσωματικής γονιμοποίησης. Πρόκειται για μια παρενέργεια, η οποία όμως μπορεί πλέον να προληφθεί στην πλειονότητα των περιπτώσεων και να αντιμετωπισθεί πλέον αποτελεσματικά. Η επιστημονική ομάδα της Ευγονίας έχει δημοσιεύσει ήδη πέντε πρωτότυπες μελέτες σε διεθνή περιοδικά για την αντιμετώπιση του εγκατεστημένου σοβαρού ΣΥΩ.
Ο κίνδυνος από την αναλγησία-μέθη που συνήθως χορηγείται για την ωοληψία είναι ο ίδιος με τον κίνδυνο οποιασδήποτε άλλης ολιγόλεπτης χειρουργικής επέμβασης.
Ο κίνδυνος να αναπτυχθεί καρκίνος στην ωοθήκη, στη μήτρα ή στον μαστό είναι ακριβώς ο ίδιος με εκείνον του γενικού πληθυσμού, όπως δείχνουν όλες ανεξαιρέτως οι μεγάλες διεθνείς επιδημιολογικές μελέτες. Ο μαστός βέβαια πρέπει να ελέγχεται προσεκτικά, ιδιαίτερα στις γυναίκες που έχουν συμπληρώσει το 35ο έτος της ηλικίας τους.
Σε αυτή τη σελίδα μπορείτε να βρείτε πληροφορίες για τις παροχές που δικαιούστε από τον ΕΟΠΥΥ σχετικά με τη διαδικασία της εξωσωματικής γονιμοποίησης, την σπερματέγχυση ή την χορήγηση θεραπείας σε ανδρική υπογονιμότητα.Σε κάθε περίπτωση είμαστε στη διάθεσή σας για οποιαδήποτε διευκρίνιση σχετικά με τη διαδικασία.
Γενικές πληροφορίες
- Για την διαδικασία της εξωσωματικής έχουν δικαίωμα να προσφύγουν στην επιτροπή γυναίκες έγγαμες ή άγαμες ηλικίας έως και 50 ετών.
- Το ανώτερο ηλικιακό όριο για την πρόκληση ωορρηξίας και τη σπερματέγχυση είναι τα 45 έτη.
- Η ασφαλισμένη πρέπει να παρίσταται αυτοπροσώπως στην Επιτροπή.
- Εφόσον συντρέχουν οι προϋποθέσεις κάθε γυναίκα δικαιούται να υποβληθεί στη μέθοδο υποβοηθούμενης αναπαραγωγής μέχρι τέσσερις φορές συνολικά και ανά τετράμηνο τουλάχιστον. Εννοείται ότι η ασφαλισμένη θα ξαναπεράσει από επιτροπή για τις υπόλοιπες δύο προσπάθειες, καθώς επίσης και ότι περνάει κάθε φορά από επιτροπή όταν οι προσπάθειες γίνονται ανά έτος.
- Εάν η ασφαλισμένη έχει νέο βιβλιάριο θα πρέπει να προσκομίσει και το παλιό, διαφορετικά θα πρέπει να έχει βεβαίωση για το επίδομα (ότι δεν το έχει ξαναπάρει ή ότι το έχει πάρει μόνο 1 φορά) από το τμήμα Παροχών του ΠΕΔΥ. Αν έχει ξαναπάρει έγκριση για 4 προσπάθειες εξωσωματικής στο παρελθόν δεν δικαιούται άλλη προσπάθεια.
- Για τα σπερμοδιαγράμματα του συζύγου απαιτείται να μεσολαβούν 75 ημέρες το λιγότερο από το 1ο στο 2ο και να είναι του τελευταίου έτους.
- Σε περιπτώσεις αζωοσπερμίας ζητείται συνήθως να προηγηθεί διαγνωστική βιοψία.
- Τα φάρμακα συνταγογραφούνται από τον γυναικολόγο ή από το κέντρο εξωσωματικής ηλεκτρονικά μετά την έγκριση από την επιτροπή. Ένα από τα βασικά φάρμακα των πρωτοκόλλων διέγερσης, οι γοναδοτροπίνες, χορηγούνται δωρεάν με ξεχωριστή συνταγή από το φαρμακείο του ΕΟΠΥΥ.
- Οι ασφαλισμένοι/ες θα φροντίζουν να έχουν τα δικαιολογητικά τους σε φάκελο προσερχόμενοι/ες την ημέρα που έχουν κλείσει ραντεβού.
- Επισημαίνεται το γεγονός ότι οι ασφαλισμένοι, προσερχόμενοι στις Επιτροπές, οφείλουν να έχουν πλήρη φάκελο με τα δικαιολογητικά καθώς και συμπληρωμένο το αντίστοιχο ειδικό έντυπο παραπομπής. Η ορθή ετοιμασία του φακέλου και η προσκόμιση όλων των απαραίτητων δικαιολογητικών διασφαλίζει την εύρυθμη λειτουργία των Επιτροπών καθώς και την αποφυγή της ταλαιπωρίας των ασφαλισμένων.
- Οι Επιτροπές Εξωσωματικής εξετάζουν κατά προτεραιότητα (χωρίς ραντεβού) μόνο ειδικές περιπτώσεις ή επείγοντα περιστατικά (πχ περιπτώσεις διέγερσης ωοθηκών για κρυοσυντήρηση εμβρύων ή ωαρίων σε γυναίκες που πάσχουν από καρκίνο).
- Οι Επιτροπές δέχονται τα πρωτότυπα δικαιολογητικά τα οποία και παραμένουν στο φάκελο κάθε ασφαλισμένου και δεν επιστρέφονται
Πώς να κλείσετε ραντεβού
Το πρώτο βήμα είναι να συγκεντρώσετε τα δικαιολογητικά που απαιτούνται και το επόμενο να κλείσετε ένα ραντεβού με την αρμόδια επιτροπή γιατρών .Επιτροπές έχουν συσταθεί σε διάφορες περιοχές της Ελλάδας για να εξυπηρετούνται οι ασφαλισμένοι. Δείτα αναλυτικά τις περιοχές που συνεδριάζουν οι επιτροπές , τη διεύθυνση και τα τηλέφωνα που μπορείτε να επικοινωνήσετε.
Τα δικαιολογητικά που απαιτούνται
Τα δικαιολογητικά που απαιτούνται πρέπει να είναι πρωτότυπα και να κατατεθούν στην επιτροπή από την ίδια την ασφαλισμένη .
- Παραπεμπτικό (προς την επιτροπή) από γυναικολόγο
- Βιβλιάριο υγείας
- Αστυνομική ταυτότητα/διαβατήριο
- Ληξιαρχική πράξη γάμου τελευταίου εξαμήνου ή συμβολαιογραφική πράξη σε περίπτωση άγαμου ζεύγους
- Εξετάσεις και των δύο για (HIV-1, HIV-2), ηπατίτιδα Β και C και σύφιλη (VDRL ή RPR).
- Ορμονικές εξετάσεις της γυναίκας
- Δύο πλήρη σπερμοδιαγράμματα του συζύγου
- Βεβαίωση από ουρολόγο σε περίπτωση παθολογικού σπερμοδιαγράμματος
- Μία υστεροσαλπιγγογραφία τελευταίας 5ετίας ή έκθεση λαπαροσκόπησης
- Υπερηχογράφημα τελευταίου εξαμήνου
- Βεβαίωση για το αίτιο υπογονιμότητας από τη μονάδα
Παραπεμπτικό
Το παραπεμπτικό είναι το τελευταίο έντυπο που συμπληρώνεται από γυναικολόγο πριν το ραντεβού με την επιτροπή. Ο παραπέμπων γιατρός ελέγχει προσεκτικά όλα τα δικαιολογητικά που προσκομίζει η ασθενής και μετά συμπληρώνει όλα τα αντίστοιχα πεδία.
Ραντεβού με την επιτροπή και έγκριση
Η κρίση της επιτροπής θα αφορά δύο προσπάθειες οι οποίες δεν μπορούν να απέχουν μεταξύ τους λιγότερο από 4 μήνες ούτε περισσότερο από έτος.Σε περίπτωση αρνητικής απόφασης της επιτροπής εξωσωματικής γονιμοποίησης, η ασφαλισμένη μπορεί να ζητήσει νέο ραντεβού μετά από 6 μήνες.Μετά την έγκριση η ασφαλισμένη μπορεί να απευθυνθεί στον θεράποντα ιατρό έτσι ώστε να συνταγογραφηθούν ηλεκτρονικά τα φάρμακα που αφορούν στην θεραπεία της.
Δείτε για περισσότερες πληροφορίες τις αντίστοιχες εγκυκλίους:
Στην ΕΥΓΟΝΙΑ λειτουργούμε βάσει αυστηρού κώδικα ηθικής και δεοντολογίας, τηρώντας πιστά το νομοθετικό πλαίσιο και αυστηρά πρότυπα διασφάλισης ποιότητας των παρεχομένων υπηρεσιών μας.
Στις παρακάτω σελίδες μπορείτε να βρείτε πληροφορίες για την κείμενη εθνική νομοθεσία όσον αφορά την εξωσωματική γονιμοποίηση, την αδειοδότηση της Ευγονίας από την Εθνική Αρχή Ιατρικώς Υποβοηθούμενης Αναπαραγωγής, τις πιστοποιήσεις διασφάλισης ποιότητας της Μονάδας μας, καθώς και τις διαδικασίες για τις παροχές που δικαιούστε από τον ΕΟΠΥΥ.
Σε αυτή την ενότητα μπορείτε να ενημερωθείτε για τον βασικό κορμό του νομοθετικού πλαισίου της Ιατρικώς Υποβοηθούμενης Αναπαραγωγής.
Για οποιαδήποτε περαιτέρω απορία ο νομικός σύμβουλος της Μονάδας θα βρίσκεται στην διάθεσή σας.
Για περισσότερες πληροφορίες μπορείτε να επισκεφθείτε και την ιστοσελίδα της Εθνικής Αρχής Ιατρικώς Υποβοηθούμενης Αναπαραγωγής (ΕΑΙΥΑ)
ΝΟΜΟΣ ΥΠ' ΑΡΙΘ. 3089 / ΦΕΚ Α 327/23-12-2002
ΝΟΜΟΣ ΥΠ' ΑΡΙΘ. 3305 (ΦΕΚ Α΄17 27.1.2005)
ΝΟΜΟΣ ΥΠ΄ΑΡΙΘΜ 4272 (ΦΕΚ 145/11.7.2014)+(ΦΕΚ 1804/2.7.2014)
ΥΑ 47 (ΦΕΚ2589/29.9.2014)
ΦΕΚ 293/ ΤΕΥΧΟΣ Β/ 7-2-2017
ΦΕΚ 3253/ΤΕΥΧΟΣ Β/15-9-2017
ΡΥΘΜΙΣΕΙΣ ΘΕΜΑΤΩΝ ΕΘΝΙΚΗΣ ΑΡΧΗΣ ΙΥΑ – ΤΡΟΠΟΠΟΙΗΣΗ ΑΡΘΡΩΝ 7, 19 ΚΑΙ 21 ΤΟΥ Ν.3305/2005
Τα στάδια της εξωσωματικής γονιμοποίησης

Τι πρέπει να κάνω για να ξεκινήσω
Κλείνετε ένα ραντεβού, είτε απ’ευθείας, είτε μέσω του συνεργάτη μας που σας παρέπεμψε σε μας.Στο ραντεβού αυτό είναι προτιμότερο να παρευρίσκεται και ο/η σύντροφός σας. Επίσης, είναι χρήσιμο να έχετε συγκεντρώσει όλες τις εξετάσεις που ενδεχομένως έχετε κάνει στο παρελθόν (σπερμοδιαγράμματα, υστεροσαλπιγγογραφία, γενικές εξετάσεις αίματος, ορμονικές εξετάσεις, εικόνες ή βίντεο από προηγούμενη υστεροσκόπηση ή λαπαροσκόπηση), πρακτικά (εκθέσεις) από προηγούμενες προσπάθειες εξωσωματικής γονιμοποίησης, χειρουργεία, λαπαροσκοπήσεις κ.λπ.
Ποιες εξετάσεις είναι απαραίτητες
Οι προκαταρκτικές εξετάσεις πριν την ένταξη σε πρόγραμμα εξωσωματικής γονιμοποίησης περιλαμβάνουν:
- Εξέταση σπέρματος (σπερμοδιάγραμμα, δοκιμασία ενεργοποίησης σπερματοζωαρίων-”Percoll test”, καλλιέργεια σπέρματος).
- Ορμονικές εξετάσεις και διακολπικό υπερηχογράφημα την 3η ημέρα του κύκλου.
- Έλεγχο για ηπατίτιδες, HIV I-II, VDRL (ο οποίος είναι απαραίτητος).
- Το Pap test, μαστολογικό έλεγχο σε γυναίκες άνω των 35 ετών και καρδιολογική εξέταση.
- Ειδικές εξετάσεις, όπως λαπαροσκόπηση ή υστεροσκόπηση, οι οποίες ενδέχεται να συστηθούν από τον υπεύθυνο ιατρό της Μονάδας με βάση την αξιολόγηση στοιχείων του κλινικού ιστορικού και των λοιπών εξετάσεων.
Οι συνήθεις εξετάσεις του προγεννητικού ελέγχου είναι χρήσιμες. Συνήθως αφορούν ηλεκτροφόρηση αιμοσφαιρίνης (χρήσιμη για επιβεβαίωση αιμοσφαιρινοπαθειών), ομάδα αίματος, παράγοντα Rhesus, έλεγχο αντισωμάτων ερυθράς – τοξοπλασμώσεως – ιού των μεγαλοκυτταρικών εγκλείστων, γενική εξέταση αίματος και ούρων, ουρία και σάκχαρο αίματος, έλεγχο για κυστική ίνωση κ.λπ.
Βεβαίως οι εξετάσεις αυτές γίνονται συνήθως στην αρχή της κυήσεως άλλα είναι προτιμότερο να έχουν διενεργηθεί πριν την έναρξη του προγράμματος. Σε σπάνιες περιπτώσεις μπορεί να συστηθεί καρυότυπος (έλεγχος χρωμοσωμάτων), έλεγχος θρομβοφιλίας, ειδικές εξετάσεις ανοσολογικού ελέγχου.
Που θα κάνω τις εξετάσεις
Η «Ευγονία» καλύπτει όλο το φάσμα του απαιτούμενου ελέγχου προσφέροντας ειδικές μειωμένες τιμές.Κρίνεται ιδιαίτερα χρήσιμο το υπερηχογράφημα, ο ορμονικός έλεγχος και οι εξετάσεις σπέρματος να γίνουν στο δικό μας χώρο, έτσι ώστε τα αποτελέσματα να αξιολογηθούν από την επιστημονική ομάδα σε σύγκριση και με τα αποτελέσματα άλλων περιστατικών: αυτό παρέχει ένα επιπρόσθετο επίπεδο ποιοτικού ελέγχου της διαδικασίας. Ωστόσο, αν αυτό δεν είναι εφικτό, οι βασικές αυτές εξετάσεις είναι δυνατόν να γίνουν αλλού και να προσκομισθούν ή να αποσταλούν στη Μονάδα.Στην περίπτωση ζευγαριών από την επαρχία, ορισμένες εξετάσεις μπορεί να γίνουν στον τόπο διαμονής σε συνεννόηση με το θεράποντα γιατρό. Είναι προτιμότερο όλες οι εξετάσεις να έχουν ολοκληρωθεί πριν από την έναρξη του θεραπευτικού προγράμματος.
Τρόπος παρακολούθησης
Η παρακολούθηση γίνεται στη Μονάδα και περιλαμβάνει σειρά υπερηχογραφημάτων και ορμονικών προσδιορισμών.
H πρώτη σας επίσκεψη στην Ευγονία
Στο πρώτο σας ραντεβού, που έχει οριστεί τηλεφωνικά, σας υποδέχεται η ειδική συντονίστρια της Μονάδας (προϊσταμένη ή μαία). Η συνέντευξη θα γίνει σε τρεις φάσεις. Αρχικά, η μαία θα καταγράψει λεπτομερώς στον προσωπικό σας φάκελο όλα τα στοιχεία από το ιστορικό σας και τις πληροφορίες από τυχόν προηγούμενες προσπάθειές σας. Στη συνέχεια, θα δείτε τον διευθυντή ιατρό της Μονάδας, με τον οποίο θα έχετε την ευκαιρία να συζητήσετε εκτενώς τη διαγνωστική και τη θεραπευτική στρατηγική που θα σας προτείνουμε. Ο ιατρός θα καταγράψει στο φύλλο ιστορικού τις εξετάσεις που πρέπει να γίνουν, το πρωτόκολλο θεραπείας, τις δόσεις των φαρμάκων και λεπτομέρειες για το θεραπευτικό πρόγραμμα που θα ακολουθήσετε. Σε μια τρίτη φάση, η μαία θα αναλάβει να σας εξηγήσει προφορικά και να σας δώσει όλες τις γραπτές οδηγίες για τις συμπληρωματικές εξετάσεις, εάν αυτές χρειάζονται, καθώς και λεπτομέρειες για τον τρόπο και τον χρόνο διεξαγωγής τους. Ακόμη, θα παραλάβετε συνταγές για τα φάρμακα που θα χρειασθείτε, οδηγίες για τον τρόπο εφαρμογής του πρωτοκόλλου θεραπείας, τις δόσεις, τον χρόνο και τον τρόπο χορήγησης των φαρμάκων κ.λπ. ή άλλες ιατρικές βεβαιώσεις και έντυπα που ενδεχομένως απαιτούνται, καθώς και συγκεκριμένες οδηγίες για το επόμενο ραντεβού σας μαζί μας. Υπολογίστε ότι αυτή η πρώτη συνέντευξη μπορεί να διαρκέσει αρκετά, ανάλογα με το πόσα δεδομένα χρειάζεται να καταγράψουμε και το πόσες επεξηγήσεις εσείς επιθυμείτε να ζητήσετε (συνήθως 1-2 ώρες). Τέλος, θα σας χορηγηθούν τα επίσημα έντυπα ενημέρωσης και συναινέσεων που απαιτούνται από τον νόμο, ώστε να σας δοθεί χρόνος να τα μελετήσετε. Οι συναινέσεις πρέπει να έχουν υπογραφεί και κατατεθεί στον ιατρικό σας φάκελο πριν αρχίσετε οποιαδήποτε διαδικασία.
Οι επισκέψεις στη διάρκεια του προγράμματος
Θα ενημερωθείτε για τις επισκέψεις που απαιτούνται στη ροή του προγράμματος, για τις ορμονικές εξετάσεις και τα υπερηχογραφήματα στους ενδεδειγμένους χρόνους. Για κάθε ερώτημα ή πρόβλημά σας μπορείτε να επικοινωνείτε με τη μαία η οποία ενημερώνει σχετικά τον υπεύθυνο ιατρό. Σε κάθε φάση του προγράμματος τα αποτελέσματα αναλύονται και αξιολογούνται από το διευθυντή ιατρό της Μονάδας και τους συνεργάτες του και καθορίζεται εκ νέου η φαρμακευτική αγωγή και η περαιτέρω πορεία. Η ανταπόκριση στη θεραπεία είναι ξεχωριστή για τον κάθε οργανισμό. Πιθανόν να απαιτηθεί για εσάς επαναπροσδιορισμός της δοσολογίας των φαρμάκων, ή κάποια χρονική τροποποίηση του προγράμματος. Πάντα το κριτήριο στην παρακολούθησή σας είναι η βέλτιστη τελική έκβαση της προσπάθειάς σας και η επιτυχία σας.

Φιλοσοφία μας στην Ευγονία είναι ότι κάθε γυναίκα και άνδρας που υποβάλλονται σε εξωσωματική γονιμοποίηση είναι ξεχωριστοί, με συγκεκριμένο ιατρικό ιστορικό και αίτιο υπογονιμότητας. Για αυτό το λόγο, η εξατομίκευση της θεραπευτικής αντιμετώπισης είναι απαραίτητη.
Η εξατομίκευση της θεραπείας δεν είναι πάντα δεδομένη, και πολλά κέντρα εξωσωματικής χρησιμοποιούν την ίδια και απαράλλαχτη αντιμετώπιση για όλα τα ζευγάρια.
Στην Ευγονία, έχουμε τη βαθιά πεποίθηση ότι η αντιμετώπιση της υπογονιμότητας δεν πρέπει να είναι πανομοιότυπη και άκαμπτη για όλους.
Είναι σημαντικό να σχεδιαστεί ξεχωριστή θεραπεία για κάθε ζευγάρι, με δυνατότητα ευελιξίας και προσαρμογής κατά τη διάρκεια της διέγερσης των ωοθηκών, ώστε να πετύχουμε το καλύτερο δυνατό αποτέλεσμα.
Απαραίτητη για την εξατομίκευση της θεραπείας είναι η συχνή παρακολούθηση της γυναίκας, με μια σειρά υπερηχογραφικών και αιματολογικών εξετάσεων. Κατανοούμε ότι οι συχνές εξετάσεις ενδεχομένως να φαίνονται ενοχλητικές και να διαταράσσουν την καθημερινότητα μιας γυναίκας. Όμως είναι εξαιρετικά σημαντικές για την κατάλληλη τροποποίηση του θεραπευτικού πρωτοκόλλου και την ιδανική στιγμή για τη χορήγηση της τελευταίας ένεσης πριν την ωοληψία.
Μπορεί να κάνουν τη διαφορά μεταξύ επιτυχίας και αποτυχίας μιας προσπάθειας.
Ο Δρ. Λαϊνάς αναλαμβάνει και επιβλέπει προσωπικά κάθε περιστατικό εξωσωματικής στην Ευγονία. Σχεδιάζει και παρακολουθεί ο ίδιος κάθε πρωτόκολλο για κάθε γυναίκα, ενημερώνεται για τις υπερηχογραφικές και αιματολογικές εξετάσεις και δίνει τις κατάλληλες οδηγίες, που μεταφέρονται τηλεφωνικά από τις εξειδικευμένες μαίες μας σε καθημερινή βάση. Ο Δρ. Λαϊνάς εκτελεί προσωπικά όλες τις ωοληψίες και εμβρυομεταφορές, εξασφαλίζοντας, με την πολύχρονη πείρα του, τις μέγιστες πιθανότητες επιτυχίας και την αποφυγή πιθανών επιπλοκών, για όλα τα ζευγάρια.
Η εξατομικευμένη αντιμετώπιση και η προσοχή στη λεπτομέρεια, σε συνδυασμό με την βαθιά γνώση και εξειδίκευση του επιστημονικού προσωπικού μας, έχουν οδηγήσει την Ευγονία στις πρώτες θέσεις επιτυχίας κυήσεων πανελλαδικά, αλλά και παγκοσμίως.
Στο πρώτο σας ραντεβού, που έχει ορισθεί τηλεφωνικά, σας υποδέχεται η ειδική συντονίστρια της Μονάδας (προϊσταμένη ή μαία).
Η συνέντευξη θα γίνει σε τρεις φάσεις.
Αρχικά, η μαία θα καταγράψει λεπτομερώς στον προσωπικό σας φάκελο όλα τα στοιχεία από το ιστορικό σας και τις πληροφορίες από τυχόν προηγούμενες προσπάθειές σας.
Στη συνέχεια, θα δείτε τον διευθυντή ιατρό της Μονάδας, με τον οποίον θα έχετε την ευκαιρία να συζητήσετε εκτενώς τη διαγνωστική και τη θεραπευτική στρατηγική που θα σας προτείνουμε.
Ο ιατρός θα καταγράψει στο φύλλο ιστορικού τις εξετάσεις που πρέπει να γίνουν, το πρωτόκολλο θεραπείας, τις δόσεις των φαρμάκων και λεπτομέρειες για το θεραπευτικό πρόγραμμα που θα ακολουθήσετε.
Σε μια τρίτη φάση, η μαία θα αναλάβει να σας εξηγήσει προφορικά και να σας δώσει όλες τις γραπτές οδηγίες για τις συμπληρωματικές εξετάσεις, εάν αυτές χρειάζονται, καθώς και λεπτομέρειες για τον τρόπο και τον χρόνο διεξαγωγής τους.
Ακόμη, θα παραλάβετε συνταγές για τα φάρμακα που θα χρειασθείτε, οδηγίες για τον τρόπο εφαρμογής του πρωτοκόλλου θεραπείας, τις δόσεις, τον χρόνο και τον τρόπο χορήγησης των φαρμάκων κ.λ.π. ή άλλες ιατρικές βεβαιώσεις και έντυπα που ενδεχομένως απαιτούνται, καθώς και συγκεκριμένες οδηγίες για το επόμενο ραντεβού σας μαζί μας.
Υπολογίστε ότι αυτή η πρώτη συνέντευξη μπορεί να διαρκέσει αρκετά, ανάλογα με το πόσα δεδομένα χρειάζεται να καταγράψουμε και το πόσες επεξηγήσεις εσείς επιθυμείτε να ζητήσετε (συνήθως 1-2 ώρες).
Τέλος, θα σας χορηγηθούν τα επίσημα έντυπα ενημέρωσης και συναινέσεων που απαιτούνται από τον νόμο, ώστε να σας δοθεί χρόνος να τα μελετήσετε.
Οι συναινέσεις πρέπει να έχουν υπογραφεί και κατατεθεί στον ιατρικό σας φάκελο πριν αρχίσετε οποιαδήποτε διαδικασία.
Για πολλά ζευγάρια με προβλήματα γονιμότητας, η εξωσωματική γονιμοποίηση (in vitro fertilization – IVF) αποτελεί την καλύτερη λύση για την επίτευξη εγκυμοσύνης. Μπορεί να εφαρμοστεί για την αντιμετώπιση ποικίλων αιτίων υπογονιμότητας, όπως ήπια προβλήματα σπέρματος, ενδομητρίωση, βλάβες των σαλπίγγων, ή ανεξήγητη υπογονιμότητα.Κατά τη διαδικασία της κλασικής εξωσωματικής γονιμοποίησης, τα ωάρια γονιμοποιούνται από τα σπερματοζωάρια στο περιβάλλον του εργαστηρίου (αντί στις σάλπιγγες της γυναίκας). Η γονιμοποίηση μπορεί να επιτευχθεί είτε με τη διαδικασία της κλασικής εξωσωματικής γονιμοποίησης (IVF) είτε με τη μέθοδο της μικρογονιμοποίησης (Intra-cytoplasmic sperm injection - ICSI).
Τα στάδια της εξωσωματικής γονιμοποίησης - Διαδικασία
Ο κύκλος θεραπείας με εξωσωματική γονιμοποίηση περιλαμβάνει τα εξής στάδια:
- Διερεύνηση και διάγνωση της υπογονιμότητας
- Προκαταρκτικές εξετάσεις
- Διέγερση των ωοθηκών με φαρμακευτική αγωγή (12-14 ημέρες), με σκοπό την ανάπτυξη πολλών ωοθυλακίων. Επιλέγουμε το είδος του πρωτοκόλλου με βάση τις ιδιαιτερότητες του κύκλου της κάθε γυναίκας , την ηλικία, τις προηγούμενες προσπάθειες και άλλους παράγοντες που αξιολογούμε
- Παρακολούθηση με σειρά υπερηχογραφημάτων και ορμονικών προσδιορισμών. Η παρακολούθηση γίνεται κάθε δύο – τρεις ήμερες με σκοπό την βελτιστοποίηση της ημερήσιας δοσολογίας των φαρμάκων και στόχο την καλύτερη έκβαση της προσπάθειας σας
- Πρόκληση της τελικής ωρίμανσης ωαρίων (εφάπαξ βραδινή ένεση). Την ημέρα που τα ωοθυλάκια έχουν ωριμάσει αρκετά, χορηγείται η τελευταία ένεση, η οποία θα προγραμματίσει την τελική ωρίμανση των ωαρίων και την ωοθυλακιορηξία
- Ωοληψία (Συλλογή των ωαρίων). Η λήψη των ωαρίων από τις ωοθήκες γίνεται διακολπικά με παρακέντηση και συνεχή υπερηχογραφική καθοδήγηση. Η ωοληψία είναι σύντομη σε διάρκεια (10-30 λεπτά) και πρακτικά ανώδυνη γιατί πραγματοποιείται υπό μέθη
- Σπερμοληψία (Συλλογή του σπέρματος). Σε περιπτώσεις αζωοσπερμίας προτείνεται βιοψία όρχεων (TESE)
- Γονιμοποίηση των ωαρίων από τα σπερματοζωάρια. Σε αυτό το εργαστηριακό στάδιο τα ωάρια έρχονται σε επαφή με τα σπερματοζωάρια. Όταν το σπέρμα έχει φυσιολογικές παραμέτρους επιλέγεται ως μέθοδος γονιμοποίησης η κλασσική εξωσωματική. Στην κλασσική μέθοδο δεν πραγματοποιείται καμία παρέμβαση. Για πολλά ζευγάρια με πτωχή ποιότητα σπέρματος, όπου το σπερματοζωάριο αδυνατεί να γονιμοποιήσει το ωάριο μόνο του επιλέγεται ως μέθοδος αντιμετώπισης η μικρογονιμοποίηση (ICSI- Intracytoplasmic Sperm Injection) η οποία επιτρέπει την επιτυχή γονιμοποίηση των ωαρίων ακόμη και σε δύσκολες περιπτώσεις σοβαρής ολιγοασθενοτερατοσπερμίας. Την επόμενη ημέρα ο εμβρυολόγος ελέγχει και καταγράφει το ποσοστό των φυσιολογικά γονιμοποιημένων ωαρίων
- Καλλιέργεια των εμβρύων Μετά την γονιμοποίηση τα έμβρυα καλλιεργούνται στο εργαστήριο για 2 - 6 ημέρες, έως το στάδιο της βλαστοκύστης. Η σωστή διαίρεση των κυττάρων τους αποτελεί βασικό κριτήριο για την ποιότητά τους
- Εμβρυομεταφορά Επιλογή των καλύτερων εμβρύων και μεταφορά τους στην κοιλότητα της μήτρας . Δύο έως έξι ημέρες μετά την ωοληψία πραγματοποιείται η μεταφορά των εμβρύων στη μήτρα. Είναι μια διαδικασία ανώδυνη που δεν απαιτεί μέθη. Με τη βοήθεια ενός λεπτού καθετήρα τα έμβρυα μεταφέρονται στην ενδομητρική κοιλότητα
- Έλεγχος κυήσεως (13 ημέρες μετά την εμβρυομεταφορά με αιμοληψία για τον προσδιορισμό της ορμόνης β-χοριακής γοναδοτροπίνης)
- Έλεγχος κλινικής κυήσεως με διακολπικό υπερηχογράφημα (4 εβδομάδες μετά την εμβρυομεταφορά).
- Έλεγχος εξελισσόμενης κυήσεως την 12η εβδομάδα κυήσεως δηλαδή 10 εβδομάδες μετά την εμβρυομεταφορά.
Προαιρετικές διαδικασίες (ανάλογα με το ιστορικό)
- Κατάψυξη εμβρύων ή ωαρίων. Η κατάψυξη επιτρέπει τη διατήρηση των ωαρίων, των σπερματοζωαρίων και των εμβρύων για παρατεταμένο χρονικό διάστημα (μια πενταετία ή και περισσότερο). Με την εφαρμογή της νέας μεθόδου κατάψυξης ,της υαλοποίησης, φαίνεται ότι τα ποσοστά επιβίωσης και επιτυχίας κύησης είναι υψηλότερα σε σχέση με την προοδευτική ελεγχόμενη κατάψυξη
- EmbryoGlue. Πρόκειται για χρήση εξειδικευμένου καλλιεργητικού μέσου που περιέχει υαλουρονικό οξύ κατά την διαδικασία της εμβρυομεταφοράς, η οποία βοηθά στην προσκόλληση του εμβρύου στο ενδομήτριο.
- Υποβοηθούμενη εκκόλαψη (Assisted Hatching), πρόκειται για τεχνική που εφαρμόζεται στο εργαστήριο και διευκολύνει την εκκόλαψη του εμβρύου. Προτείνεται όταν η διαφανής ζώνη των εμβρύων είναι παχιά ή σκληρή, σε κρυοσυντηρημένα έμβρυα , σε γυναίκες με προηγούμενες αποτυχημένες προσπάθειες
Προεμφυτευτική γενετική διάγνωση (PGD) για την ανίχνευση γενετικών ανωμαλιών και Προεμφυτευτικό Έλεγχο (PGS) με την νέα μέθοδο array CGH, σε περιπτώσεις ασθενών που θεωρείται απαραίτητο.
Δείτε επίσης:
Ποσοστά επιτυχίας εξωσωματικής γονιμοποίησης
Το πρώτο βήμα για την επιτυχία είναι να μεταφέρουμε στα ζευγάρια, με απλά λόγια, όλα εκείνα που χρειάζεται να γνωρίζουν για την εξωσωματική γονιμοποίηση
- Ένα ζευγάρι χαρακτηρίζεται υπογόνιμο όταν προσπαθεί συστηματικά πάνω από ένα έτος να επιτύχει εγκυμοσύνη και δεν το καταφέρνει, ενώ βρίσκεται σε αναπαραγωγική ηλικία.
- Η εξωσωματική γονιμοποίηση αποτελεί μια ασφαλή και αποτελεσματική λύση, που έδωσε και δίνει τη χαρά σε χιλιάδες υπογόνιμα ζευγάρια να αποκτήσουν το δικό τους παιδί.
- Η εξωσωματική γονιμοποίηση, όπως το λέει η λέξη, είναι η γονιμοποίηση έξω από το σώμα. Αντί η γονιμοποίηση του ωαρίου από το σπερματοζωάριο να γίνει στο φυσικό περιβάλλον, δηλαδή στη σάλπιγγα της γυναίκας, γίνεται στο εργαστήριο. Είναι μια μικρή «παράκαμψη» μιας συγκεκριμένης λειτουργίας του οργανισμού που για διαφόρους λόγους δεν μπορεί να γίνει στο σώμα. Τα ωάρια όμως είναι της γυναίκας, τα σπερματοζωάρια του άνδρα και τα έμβρυα που προκύπτουν είναι δικά τους.
- Η γονιμοποίηση γίνεται στο εμβρυολογικό εργαστήριο από τους κλινικούς εμβρυολόγους και τα έμβρυα μεταφέρονται στη μήτρα από τον εξειδικευμένο γυναικολόγο. Αν προκύψει εγκυμοσύνη, η πορεία της είναι η ίδια με αυτήν από φυσική σύλληψη και τα παιδιά που γεννιούνται είναι εξ ίσου υγιή και φυσιολογικά.
- Η εφαρμογή της ICSI (ένεσης σπερματοζωαρίου στο ωάριο) επιλύει το πρόβλημα της ανδρικής υπογονιμότητας, σχεδόν στο σύνολό του. Χάρη στην τεχνική αυτή, γνωστή ως μικρογονιμοποίηση, μπορούν να γίνουν πατέρες, άνδρες με σοβαρά προβλήματα στον αριθμό και την κινητικότητα των σπερματοζωαρίων, άνδρες που πριν από λίγα χρόνια δεν είχαν καμία ελπίδα τεκνοποίησης. Χρειάζονται μόνο μερικά κινούμενα σπερματοζωάρια, για να γονιμοποιηθούν ισάριθμα ωάρια.
- Η laser λαπαροσκοπική και υστεροσκοπική χειρουργική αποτελεί μέθοδο εκλογής για τις παθήσεις που συνδέονται με υπογονιμότητα αλλά και μια σύγχρονη, ασφαλή και αποτελεσματική μέθοδο αντιμετώπισης του συνόλου σχεδόν των καλοήθων γυναικολογικών παθήσεων.
- Οι αλματώδεις εξελίξεις που καθημερινά προστίθενται σε τομείς όπως η φυσιολογία της αναπαραγωγής, η εμβρυολογία, η αναπαραγωγική ενδοκρινολογία, η λαπαροσκοπική και υστεροσκοπική χειρουργική παρέχουν νέα θεραπευτικά μέσα στην αντιμετώπιση της υπογονιμότητας. Παράλληλα, ο ταχύτατα εξελισσόμενος τεχνολογικός εξοπλισμός και οι αλματώδεις πρόοδοι στις εφαρμοζόμενες μεθόδους οδηγούν σε κατακόρυφη αύξηση των ποσοστών επιτυχίας κυήσεων διεθνώς στις ποιοτικές μονάδες. Σύμφωνα με εκτιμήσεις του Παγκόσμιου Οργανισμού Υγείας (Π.Ο.Υ.), το 15% του γενικού πληθυσμού αντιμετωπίζει πρόβλημα υπογονιμότητας.
- Γιατί χορηγούμε φάρμακα στην εξωσωματική
- Γιατί είναι απαραίτητα τα φάρμακα στην εξωσωματική
- Μειώνονται οι εφεδρείες των ωοθηκών με τα φάρμακα;
- Πιθανές παρενέργειες από τα φάρμακα στην εξωσωματική
- Ποια φάρμακα χρησιμοποιούνται στην εξωσωματική
Γιατί χορηγούμε φάρμακα στην εξωσωματική
Έχει αποδειχθεί ότι τα ποσοστά επιτυχίας κυήσεων στην εξωσωματική γονιμοποίηση αυξάνουν όταν μεταφέρονται στη μήτρα περισσότερα του ενός έμβρυα καλής ποιότητας.
Όμως, τα έμβρυα που προκύπτουν από εξωσωματική γονιμοποίηση δεν έχουν πάντοτε την επιθυμητή ποιότητα. Επομένως, για να έχουμε δυνατότητα επιλογής, χρειάζεται να διαθέτουμε αρκετά έμβρυα, που θα προκύψουν από γονιμοποίηση περισσότερων του ενός ωαρίων. Τα ωάρια θα τα συλλέξουμε από πολλά ωοθυλάκια με τη διαδικασία της ωοληψίας. Για να έχουμε περίσσεια ωοθυλακίων (επομένως και ωαρίων) εφαρμόζουμε φαρμακευτικά σχήματα (πρωτόκολλα) ελεγχόμενης διέγερσης της λειτουργίας των ωοθηκών, με σκοπό την πολλαπλή ανάπτυξη ωοθυλακίων. Σήμερα υπάρχουν ειδικά φάρμακα για το σκοπό αυτό, τα οποία περιέχουν τις ορμόνες που χρησιμεύουν φυσιολογικά στον οργανισμό για τη ρύθμιση του κύκλου. Από την επιτυχή προσαρμογή του φαρμακευτικού πρωτοκόλλου εξαρτάται η ποιότητα των ωαρίων, άρα και η ποιότητα των εμβρύων που θα προκύψουν.
Γιατί είναι απαραίτητα τα φάρμακα στην εξωσωματική
Τα φάρμακα που χορηγούμε είναι ανάλογα φυσικών ορμονών με σκοπό να δημιουργήσουμε έναν φαρμακευτικά ελεγχόμενο γεννητικό κύκλο, ώστε:
- Να στρατολογηθούν και να ωριμάσουν πολλά ωοθυλάκια (με σκευάσματα γοναδοτροπινών).
- Να αποφύγουμε την άκαιρη ωοθυλακιορρηξία και την απώλεια των ωαρίων από την πρόωρη αύξηση της ορμόνης LH. Προκαλούμε δηλαδή προσωρινή διακοπή της επικοινωνίας της υπόφυσης με τις ωοθήκες, με αποτέλεσμα την καταστολή της λειτουργίας των αδένων (με τα συναγωνιστικά ή ανταγωνιστικά ανάλογα της GnRH).
- Να επιλέξουμε την ιδανική χρονική στιγμή για την πρόκληση της τελικής ωρίμανσης των ωαρίων (με σκευάσματα β-χοριακής γοναδοτροπίνης).
- Να υποστηρίξουμε κατάλληλα το περιβάλλον της μήτρας για να υποδεχθεί το έμβρυο (με σκευάσματα προγεστερόνης).
Μειώνονται οι εφεδρείες των ωοθηκών με τα φάρμακα;
Όχι, διότι τα φάρμακα διασώζουν και επιτρέπουν την ωρίμανση ωοθυλακίων, τα οποία ούτως ή άλλως θα είχαν οδηγηθεί σε ατρησία.Ατρησία ονομάζουμε τη διαδικασία εκφύλισης των ωοθυλακίων που αρχικά στρατολογήθηκαν στο συγκεκριμένο γεννητικό κύκλο. Αξίζει να σημειωθεί ότι η ωοθήκη στην εποχή της εφηβείας περιέχει περί τα 300-400.000 ωοθυλάκια, από τα οποία ωριμάζουν μόνο 400 περίπου κατά τη διάρκεια της αναπαραγωγικής ηλικίας της γυναίκας (τα υπόλοιπα εκφυλίζονται με το μηχανισμό της ατρησίας και λέγονται «άτρητα»).
Πιθανές παρενέργειες από τα φάρμακα στην εξωσωματική
Τα ήπια συμπτώματα από ορισμένα φάρμακα και οι σπάνιες αλλεργικές αντιδράσεις (εξάψεις, πονοκέφαλος, εφιδρώσεις, «μπούκωμα» στη μύτη) είναι πρακτικά ασήμαντα και εύκολα αντιμετωπίσιμα.Το σύνδρομο υπερδιέγερσης των ωοθηκών (ΣΥΩ) είναι παρενέργεια της ελεγχόμενης διέγερσης των ωοθηκών. Παρατηρείται σε πολύ μικρό ποσοστό γυναικών που εντάσσονται στο πρόγραμμα. Στην πλειονότητα των περιπτώσεων μπορεί πλέον να προληφθεί, αλλά και όταν εκδηλωθεί αντιμετωπίζεται με φαρμακευτική αγωγή. Ο κίνδυνος απώτερης ανάπτυξης καρκίνου ωοθήκης, μήτρας ή μαστού είναι ακριβώς ο ίδιος με εκείνον του γενικού πληθυσμού, όπως δείχνουν όλες ανεξαιρέτως οι μεγάλες διεθνείς επιδημιολογικές μελέτες.
Δείτε ακόμη: Σύνδρομο Υπερδιέγερσης των Ωοθηκών (ΣΥΩ)
Ποια φάρμακα χρησιμοποιούνται στην εξωσωματική (περιληπτικά)
Είναι γενικώς αποδεκτό ότι η χρησιμοποίηση της λεγόμενης «ελεγχόμενης» διέγερσης της ωοθηκικής λειτουργίας και της κατευθυνόμενης ωοθυλακιορρηξίας αύξησε κατακόρυφα τα ποσοστά επιτυχίας κυήσεων στην εξωσωματική γονιμοποίηση διεθνώς. Τα κυριότερα φάρμακα που χρησιμοποιούνται για τον σκοπό αυτό αναλύονται παρακάτω και είναι:
- Τα ανάλογα της GnRH (GnRHa)
- Οι γοναδοτροπίνες
- Η χοριακή γοναδοτροπίνη
- Η προγεστερόνη
- Άλλα φάρμακα
Τα ανάλογα της GnRH (GnRHa)
Τα φάρμακα αυτά διακρίνονται σε «συναγωνιστές» της GnRH (εμπορικές ονομασίες: Arvekap, Daronda, Suprefact, Gonapeptyl) και «ανταγωνιστές» της GnRH (εμπορικές ονομασίες: Orgalutran, Cetrotide).
Δείτε: Τα ανάλογα της GnRH, Αγωνιστές της GnRH, Ανταγωνιστές της GnRH
Γοναδοτροπίνες
Είναι φαρμακευτικά παραγόμενες υποφυσιακές γοναδοτροπίνες και διακρίνονται σε:
- ανασυνδυασμένες γοναδοτροπίνες (rec-FSH – rec-LH) με εμπορικές ονομασίες Puregon (rec-FSH),Gonal-F (rec-FSH),Pergoveris (μείγμα rec-FSH – rec-LH) και
- γοναδοτροπίνες ούρων (HMG) με εμπορικές ονομασίεςAltermon (κεκαθαρμένη FSH) Menopur (κεκαθαρμένη FSH)Μerional – Bravelle (HMG με μείγμα FSH-LH)
- κοριφολλιτροπίνη – α (corifollitropin alfa) με εμπορική ονομασία Elonva
Δείτε: Οι γοναδοτροπίνες
Η χοριακή γοναδοτροπίνη (hCG)
Είναι το τελευταίο ενέσιμο φάρμακο της θεραπείας σας. Χορηγείται σε συγκεκριμένη ώρα (περίπου 36-38 ώρες πριν την ωοληψία), εφάπαξ, όταν κριθεί ότι η ωρίμανση των ωοθυλακίων είναι ικανοποιητική για να ακολουθήσει η ωοληψία. Σκευάσματα: Ovitrelle (ανασυνδυασμένη χοριακή γοναδοτροπίνη), Pregnyl, Profasi (χοριακή γοναδοτροπίνη ούρων). Τα φάρμακα αυτά κυκλοφορούν είτε:
- σε μορφή έτοιμου ενέσιμου διαλύματος,
- σε μορφή σκόνης που αναμιγνύεται με ειδικό διαλύτη για να παραχθεί ενέσιμο διάλυμα,
- σε προγεμισμένο φυσίγγιο ή σύριγγα υπό μορφή πένας.
Οι ενέσεις γίνονται υποδόρια ή ενδομυϊκά, ανάλογα με τις οδηγίες που θα σας δοθούν. Η συσκευή πένας είναι βαθμονομημένη σε διεθνείς μονάδες, έτσι ώστε να μπορείτε να χορηγήσετε το σκεύασμα στον εαυτό σας υποδορίως, με ακρίβεια και ασφάλεια.
Δείτε: Η χοριακή γοναδοτροπίνη
Προγεστερόνη
Χρησιμοποιείται συνήθως μετά την εμβρυομεταφορά για να υποστηρίξουμε ορμονικά την ωχρινική φάση και επομένως το «περιβάλλον» της μήτρας που θα υποδεχθεί το έμβρυο. Κυκλοφορεί είτε σε μορφή κολπικής κρέμας (Crinone), είτε σε χάπια (Utrogestan).
Δείτε: Η προγεστερόνη
Άλλα φάρμακα
Όπως οιστρογόνα, κορτιζόνη, αντιβιοτικά, ασπιρίνη ενδέχεται να χρησιμοποιηθούν, εάν κριθούν απαραίτητα για τις ανάγκες του προγράμματος. Σε ορισμένες περιπτώσεις χορηγούνται αντισυλληπτικά χάπια πριν την έναρξη του θεραπευτικού προγράμματος.
Δείτε επίσης:
Ποσοστά επιτυχίας εξωσωματικής γονιμοποίησης
Είναι φαρμακευτικά ανάλογα της ορμόνης GnRH και έχουν σκοπό να αναστείλουν την άκαιρη αιχμή έκκρισης της ορμόνης LH, η οποία προκαλεί την ωοθυλακιορρηξία. Έτσι, αποτρέπουμε την άκαιρη ρήξη των ωοθυλακίων νωρίτερα από την ωοληψία. Πριν την χρησιμοποίηση των GnRH αναλόγων, υπήρχε ένα ποσοστό ακύρωσης των κύκλων λόγω άκαιρης ωοθυλακιορρηξίας, της τάξης του 20%-30% περίπου.
Όπως αναφέραμε, η ορμόνη GnRH παράγεται στην περιοχή του υποθαλάμου και προκαλεί την παραγωγή, αποθήκευση και έκκριση των γοναδοτρόπων ορμονών FSH και LH από την υπόφυση. Η έκκριση της GnRH γίνεται περιοδικά (κατά ώσεις) ανά μία έως τρεις ώρες, ανάλογα με τη φάση του κύκλου και ακολουθείται από έκκριση γοναδοτροπινών από την υπόφυση.
Γιατί χρησιμοποιούμε τα ανάλογα της GnRH
Είναι γνωστό ότι η αύξηση και η αιχμή της LH προκαλεί την τελική ωρίμανση του ωαρίου και την ωοθυλακιορρηξία. Στην εξωσωματική γονιμοποίηση επιθυμούμε την κατευθυνόμενη ωοθυλακιορρηξία σε συγκεκριμένη ώρα. Η άκαιρη άνοδος της LH θα προκαλούσε ρήξη των ωοθυλακίων πριν την ωοληψία και απώλεια των ωαρίων. Ο έλεγχος της έκκρισης LH με καταστολή της είναι θεμελιώδους σημασίας και μείωσε σημαντικά τα ποσοστά ακύρωσης κύκλων. Ο έλεγχος αυτός επιτυγχάνεται με τα ανάλογα της GnRH.
Μηχανισμός δράσης
Σήμερα διαθέτουμε διάφορα συνθετικά ανάλογα της GnRH. Πρόκειται για φαρμακευτικά προϊόντα υψηλής τεχνολογίας που διακρίνονται, αναλόγως του τρόπου δράσης τους, σε «συναγωνιστές» (agonists) και «ανταγωνιστές» (antagonists) της ορμόνης. Ο μηχανισμός δράσης τους είναι ο εξής: τα ανάλογα είναι σχεδιασμένα ώστε να έχουν παρόμοια χημική δομή με τη φυσιολογική ορμόνη, άρα να «ταιριάζουν» και να προσδένονται με μεγάλη ταχύτητα και ισχυρή χημική συγγένεια στους ειδικούς υποδοχείς της ορμόνης στην υπόφυση.
Η δράση των συναγωνιστικών αναλόγων της GnRH, είναι παρόμοια («συναγωνιστική») με τη φυσική ορμόνη.
Tα συναγωνιστικά ανάλογα, στην αρχή της χορήγησής τους, αλλά και σε περίπτωση διακεκομμένης (κατά ώσεις) χορήγησής τους, προκαλούν διέγερση και αύξηση της έκκρισης των γοναδοτροπινών FSH και LH με έναν μηχανισμό «αναλαμπής» («flare up»). Αυτό συμβαίνει επειδή διεγείρουν τη σύνθεση υποδοχέων της GnRH στα γοναδοτρόπα κύτταρα της υπόφυσης.
Εάν η χορήγηση των συναγωνιστικών αναλόγων παραταθεί, προκαλείται καταστολή της ωοθηκικής λειτουργίας, λόγω της ελάττωσης της έκκρισης γοναδοτροπινών. Η ελάττωση αυτή προκύπτει αφ’ ενός λόγω του παρατεταμένου χρόνου κατάληψης των υποδοχέων της GnRH από το ανάλογο και αφ’ ετέρου λόγω της ελάττωσης του αριθμού υποδοχέων της GnRH στα γοναδοτρόπα κύτταρα της υπόφυσης. Το φαινόμενο αυτό ονομάζεται καταστολή (down-regulation) ή απευαισθητοποίηση της υπόφυσης (pituitary desensitization) και χαρακτηρίστηκε «παράδοξο» κατά την πρώτη δημοσίευση, το 1975. Σήμερα, εκμεταλλευόμαστε αυτό το «παράδοξο» φαινόμενο, που οδηγεί σε ελάττωση των γοναδοτροπινών, για να επιτύχουμε καταστολή της υποφυσιακής λειτουργίας χορηγώντας συναγωνιστικά ανάλογα της GnRH.
Πότε χορηγούνται
Οι συναγωνιστές χορηγούνται από τα τέλη του προηγούμενου κύκλου (στο μέσο της ωχρινικής φάσης, δηλαδή περίπου 7 ημέρες πριν την αναμενόμενη έμμηνο ρύση) ή από την αρχή του κύκλου και προκαλούν προοδευτικά καταστολή της υποφυσιακής λειτουργίας. Δεδομένου ότι η υπόφυση δεν λειτουργεί, η φυσιολογική πορεία του κύκλου καταργείται, δεν ωριμάζουν ωοθυλάκια και δεν γίνεται ωοθυλακιορρηξία, γεγονός που μας επιτρέπει να χορηγήσουμε γοναδοτροπίνες σε κατάλληλες δόσεις, ώστε να προκαλέσουμε πολλαπλή ανάπτυξη ωοθυλακίων, στον χρόνο που εμείς επιθυμούμε. Ωστόσο, είναι υποχρεωτική η διαρκής χορήγηση του συναγωνιστικού αναλόγου καθ’ όλο το χρονικό διάστημα της διέγερσης.
Σκευάσματα
Οι συναγωνιστές της GnRH που κυκλοφορούν στην Ελληνική αγορά έχουν τις εμπορικές ονομασίες Arvekap (Triptorelin), Daronda (Leuprolide), Suprefact (Buselrelin) και Gonapeptyl. Κυκλοφορούν είτε σε μορφή έτοιμου διαλύματος για υποδόρια ένεση, είτε σε μορφή σκόνης που πρέπει να αναμιχθεί με ειδικό διαλύτη ώστε να προκύψει ενέσιμο διάλυμα, είτε σε μορφή ρινικού σπρέι. Τα δραστικά τους συστατικά είναι παρόμοια. Η αγωγή με συναγωνιστές της GnRH μπορεί να προκαλέσει μικρή αιμόρροια από τη μήτρα (ψευδο-περίοδο). Οι πιθανές παρενέργειες της αγωγής είναι μπούκωμα της μύτης, εξάψεις, πονοκέφαλος, εφιδρώσεις κ.λπ.
Η δράση των ανταγωνιστικών αναλόγων της GnRH είναι ανταγωνιστική με αυτήν της φυσικής ορμόνης. Τα «ανταγωνιστικά» ανάλογα συνδέονται με τον υποδοχέα και προκαλούν καταστολή από την αρχή της χορήγησής τους, λόγω κατάληψης (και όχι μείωσης του αριθμού) των υποδοχέων της GnRH. Επομένως, έχουν ως συνέπεια την ελάττωση της παραγωγής των γοναδοτροπινών FSH και LH. Η καταστολή της υποφυσιακής λειτουργίας επιτυγχάνεται σε ελάχιστο χρόνο (σχεδόν αμέσως) μετά τη χορήγησή τους.
Η φαρμακευτική παρασκευή των ανταγωνιστικών αναλόγων της GnRH έγινε μεταγενέστερα από αυτή των συναγωνιστικών αναλόγων. Μετά τον καθορισμό της ημερήσιας δοσολογίας (2000-2001) ακολούθησαν πέντε πολυκεντρικές μελέτες φάσης ΙΙΙ σε Ευρώπη, Μέση Ανατολή και Αμερική, με σκοπό την εξαγωγή συμπερασμάτων για την αποτελεσματικότητά τους στην κλινική πρακτική, τη σύγκριση των αποτελεσμάτων τους με τους συναγωνιστές κ.λπ. Έκτοτε έχει δημοσιευθεί πλήθος μελετών και μεταναλύσεων σχετικά με την εμπειρία από τη χορήγηση του ανταγωνιστού σε προεπιλεγμένη ημέρα (τυπικά, την 6η ημέρα διέγερσης) και του λεγόμενου ευέλικτου πρωτοκόλλου χορήγησης.
Δείτε ακόμη: Διέγερση ωοθηκών – πρωτόκολλα ανταγωνιστών.
Πότε χορηγούνται
Οι ανταγωνιστές χορηγούνται κατά τη διάρκεια της θεραπείας με γοναδοτροπίνες στον τρέχοντα κύκλο. Η μεγάλη καινοτομία των ανταγωνιστών είναι ότι η χορήγησή τους, έστω και για λίγες μόνον ημέρες πριν την ωοθυλακιορρηξία, προκαλεί άμεση καταστολή της υποφυσιακής λειτουργίας, με αποτέλεσμα την κατάργηση της εκκριτικής αιχμής της LH.
Σκευάσματα
Οι ανταγωνιστές της GnRH κυκλοφορούν με τις εμπορικές ονομασίες Orgalutran (Ganirelix) και Cetrotide (Cetrorelix), σε μορφή έτοιμου διαλύματος για υποδόρια ένεση.
Υποφυσιακές γοναδοτροπίνες
Ως γνωστόν οι υποφυσιακές ορμόνες FSH και LH ονομάζονται γοναδοτροπίνες διότι δρουν στις γονάδες (όρχεις-ωοθήκες) και προάγουν τη λειτουργία τους. Σήμερα διαθέτουμε συνθετικές και φαρμακευτικά παραγόμενες υποφυσιακές γοναδοτροπίνες που χορηγούνται με σκοπό την ανάπτυξη και την ωρίμανση πολλών ωοθυλακίων. Τα φάρμακα που κυκλοφορούν ανήκουν σε δύο κατηγορίες: τις ανασυνδυασμένες γοναδοτροπίνες και τις γοναδοτροπίνες ούρων.
Οι ορμόνες αυτές χορηγούνται με ένεση. Τα φάρμακα αυτά κυκλοφορούν:
- σε μορφή έτοιμου ενέσιμου διαλύματος,
- σε μορφή σκόνης που αναμιγνύεται με ειδικό διαλύτη για να παραχθεί ενέσιμο διάλυμα,
- σε προγεμισμένο φυσίγγιο ή σύριγγα υπό μορφή πένας.
Η συσκευή πένας είναι βαθμονομημένη σε μονάδες, έτσι ώστε η γυναίκα να μπορεί μόνη της να χορηγήσει το σκεύασμα υποδορίως στον εαυτό της με ακρίβεια και ασφάλεια.
Ανασυνδυασμένες γοναδοτροπίνες
Είναι φάρμακα νέας τεχνολογίας. Η μοριακή βιολογία επέτρεψε στη φαρμακευτική βιομηχανία να εφαρμόσει την τεχνολογία του γενετικού ανασυνδυασμού στην παραγωγή φαρμάκων. Απομονώθηκαν δύο μορφές του ανθρώπινου γονιδίου της FSH, οι οποίες εισήχθησαν και ενσωματώθηκαν σε γενετικώς τροποποιημένα κύτταρα. Τα κύτταρα αυτά είναι δυνατόν να καλλιεργηθούν βιομηχανικά, οπότε παράγουν και εκκρίνουν μεγάλες ποσότητες φυσιολογικής ανθρώπινης FSH, που είναι πλέον εύκολο να απομονωθεί σε σχεδόν απολύτως καθαρή χημική μορφή.
Σήμερα οι γοναδοτροπίνες αυτές κυκλοφορούν ευρέως με τη γενική ονομασία «ανασυνδυασμένη (recombinant) FSH». Οι εμπορικές τους ονομασίες είναι Puregon και Gonal-F. Η χημική καθαρότητα των σκευασμάτων επιτρέπει την υποδόρια χορήγησή τους, αλλά τα φάρμακα είναι δυνατόν να χορηγηθούν και ενδομυϊκώς. Ο τρόπος χορήγησης δεν επηρεάζει τη βιολογική δράση τους. Επίσης κυκλοφορεί, ως προϊόν της ίδιας τεχνολογίας, η άλλη γοναδοτροπίνη (LH), με την εμπορική ονομασία Luveris.
Γοναδοτροπίνες ούρων
Είναι φάρμακα παλαιάς τεχνολογίας. Επί πολλές δεκαετίες, οι γοναδοτροπίνες που χρησίμευαν στην υποβοηθούμενη αναπαραγωγή προέρχονταν από ούρα μετεμμηνοπαυσιακών γυναικών. Υπήρχε ένα πολύπλοκο και πολυδάπανο σύστημα για τη συλλογή των ούρων (συνήθως από γυναικεία μοναστήρια) και για την απομόνωση των ορμονών από αυτά. Επρόκειτο για έναν πραγματικό άθλο της φαρμακευτικής χημικής βιομηχανίας, ελάχιστα γνωστό στο ευρύ κοινό. Με την απότομη αύξηση της ζήτησης γοναδοτροπινών που προέκυψε από τη μαζική εφαρμογή της εξωσωματικής γονιμοποίησης, το σύστημα αυτό γρήγορα έφθασε στα όρια του απόλυτου κορεσμού, στις αρχές της δεκαετίας του 1990.
Τα φάρμακα της εποχής εκείνης περιείχαν μίγμα των δύο γοναδοτροπινών (FSH και LH) σε ποικίλες αναλογίες, με τη γενική ονομασία hMG (human menopausal gonadotropin, ανθρώπινη εμμηνοπαυσιακή γοναδοτροπίνη) και κυκλοφορούσαν με τις εμπορικές ονομασίες Pergonal, Humegon, Pergogreen, Humegon FD. Η χορήγησή τους γινόταν υποχρεωτικά ενδομυϊκώς, λόγω του σχετικά μικρού βαθμού χημικής καθαρότητας. Στα μέσα της δεκαετίας του 1990, η τεχνολογία εξελίχθηκε και κυκλοφόρησαν φάρμακα που περιείχαν κεκαθαρμένη FSH (Metrodin-HP), τα οποία ήταν δυνατόν να χορηγηθούν και υποδορίως. Σήμερα, κυκλοφορούν ακόμη εμμηνοπαυσιακές γοναδοτροπίνες για ενδομυϊκή ή υποδόρια χορήγηση, με τις αντίστοιχες εμπορικές ονομασίες Altermon, Metrodin-HP και Menogon. Τα σκευάσματα Altermon είναι υψηλής καθαρότητας, ενώ τα σκευάσματα Menopur, Merional, και Bravelle περιέχουν μείγμα FSH/LH σε αναλογία 1:1.
Η κοριφολλιτροπίνη-α είναι μια νέα ανασυνδυασμένη γοναδοτροπίνη (FSH) που έχει σχεδιαστεί για τη διέγερση των ωοθηκών. Χορηγείται εφάπαξ σαν μια μόνο ένεση στην αρχική φάση της ωοθηκικής διέγερσης, και μπορεί να προκαλέσει και να διατηρήσει την ανάπτυξη πολλαπλών ωοθυλακίων έως 7 ημέρες.
Δείτε ακόμη: Το νέο φάρμακο – Κοριφολλιτροπίνη (corifollitropin-a)
Είναι το τελευταίο ενέσιμο φάρμακο της θεραπείας. Χορηγείται σε συγκεκριμένη ώρα (περίπου 36-38 ώρες πριν την ωοληψία), εφ’ άπαξ, όταν κριθεί ότι η ωρίμανση των ωοθυλακίων είναι ικανοποιητική για να ακολουθήσει η ωοληψία.
Η χοριακή γοναδοτροπίνη (hCG, human chorionic gonadotropin) είναι μια ορμόνη που εκκρίνεται φυσιολογικά κατά την ανάπτυξη του πλακούντα. Η μέτρησή της χρησιμεύει για την ανίχνευση της αρχόμενης εγκυμοσύνης. Ωστόσο, μια περιοχή του μορίου της hCG έχει μεγάλη ομοιότητα με το μόριο της LH και επομένως είναι δυνατόν να προσδεθεί στους υποδοχείς της και να μιμηθεί τη δράση της. Κατά συνέπεια, η χορήγηση της hCG, σε μία εφ’ άπαξ ισχυρή δόση, «παραπλανά» την ωοθήκη και προκαλεί την ωοθυλακιορρηξία μέσα στις επόμενες 36 ώρες περίπου (υπενθυμίζουμε ότι το φυσιολογικό ορμονικό σήμα της ωοθυλακιορρηξίας στον οργανισμό είναι η LH, η οποία εκκρίνεται σε μία απότομη αιχμή όταν τα επίπεδα οιστραδιόλης υπερβούν έναν ουδό).
Η hCG είναι διαθέσιμη σε φαρμακευτική μορφή για ενδομυϊκή ένεση, με τις ονομασίες Pregnyl ή Profasi (χοριακή γοναδοτροπίνη ούρων). Τα τελευταία χρόνια παρασκευάζεται γενετικώς ανασυνδυασμένη χοριακή γοναδοτροπίνη (r-hCG) με την εμπορική ονομασία Ovitrelle. To σκεύασμα Ovitrelle είναι διαθέσιμο σε φαρμακευτική μορφή για υποδόρια ένεση λόγω της χημικής καθαρότητάς του.
Χρησιμοποιείται συνήθως μετά την εμβρυομεταφορά για να υποστηριχθεί ορμονικά η ωχρινική φάση του κύκλου. Σύμφωνα με τη βιβλιογραφία, η ωχρινική φάση του κύκλου χρειάζεται υποστήριξη με προγεστερόνη ιδιαίτερα στους κύκλους που έχει χρησιμοποιηθεί ανάλογο της GnRH.
Η ορμόνη κυκλοφορεί είτε σε μορφή κολπικής κρέμας (Crinone), είτε σε χάπια (Utrogestan). Τα χάπια αυτά λαμβάνονται κανονικά από το στόμα, αλλά μπορούν επίσης να τοποθετηθούν και στον κόλπο (σαν να ήταν κολπικά υπόθετα), ή να χορηγηθούν συνδυαστικά από το στόμα και από τον κόλπο. Η τοπική απορρόφηση της προγεστερόνης από τον κόλπο είναι καλή και έχει αποδεδειγμένα άριστα αποτελέσματα.
Κατά τη διαδικασία της εξωσωματικής γονιμοποίησης ενδέχεται να χρησιμοποιήσετε και διάφορα άλλα φάρμακα.
Αντιβιοτικά
Το αντιβιοτικό χορηγείται προληπτικά στο σύντροφο όταν αρχίσει η διέγερση των ωοθηκών και στη σύντροφο μετά την ωοληψία, σύμφωνα με τις οδηγίες μας. Συνήθως χορηγείται το Vibramycin.
Κορτικοστεροειδή
Σε ειδικές περιπτώσεις, μπορεί να χρησιμοποιήσετε φάρμακα που περιέχουν κορτιζόνη (χάπια Medrol ή Dexamethasone). Πρόσφατα δημοσιευμένη ερευνητική μελέτη μας, η οποία βρήκε μεγάλη απήχηση στο διεθνή επιστημονικό τύπο, απέδειξε ότι η χορήγηση κορτικοστεροειδών σχετίζεται με την πρόληψη του συνδρόμου υπερδιέγερσης των ωοθηκών.
Administration of Methylprednizolone to prevent severe ovarian hyperstimulation syndrome in patients undergoing in vitro fertilization.
T. Lainas et al., Fertil. Steril. 2002;78(3):529-533).
Σε κάθε περίπτωση, χρειάζεται ιδιαίτερη προσοχή και τήρηση των εντολών του ιατρού για την έναρξη και κυρίως για τη διακοπή της χορήγησης κορτιζόνης, η οποία πρέπει να γίνεται με προοδευτική μείωση της δόσης, σύμφωνα με συγκεκριμένο χρονοδιάγραμμα.
Οιστρογόνα
Σε ειδικές περιπτώσεις, όπως στο πρωτόκολλο προετοιμασίας του ενδομητρίου για εμβρυομεταφορά χωρίς να έχει προηγηθεί ωοληψία, π.χ. σε περίπτωση μεταφοράς εμβρύων μετά από κρυοσυντήρηση, θα σας χορηγηθεί η ορμόνη οιστραδιόλη, είτε με μορφή χαπιών με τις εμπορικές ονομασίες Estopause, Cyclacur (μόνον τα λευκά χάπια της συσκευασίας περιέχουν 17-β οιστραδιόλη), είτε με διαδερμικά αυτοκόλλητα με τις εμπορικές ονομασίες Dermestril ή Estraderm.
Κιτρική κλομιφένη
Πρόκειται για ένα δοκιμασμένο «παλαιό» φάρμακο, με αντι-οιστρογονική δράση. Το φάρμακο χρησιμοποιείται σε ορισμένα ειδικά πρωτόκολλα διέγερσης της ωοθηκικής λειτουργίας, είτε μόνο του, είτε σε συνδυασμό με γοναδοτροπίνες. Η αντι-οιστρογονική δράση του «παραπλανά» την υπόφυση ότι δεν υπάρχουν οιστρογόνα, με αποτέλεσμα την αύξηση της έκκρισης ενδογενούς FSH και την ανάπτυξη ωοθυλακίων.
Η κλομιφένη κυκλοφορεί σε χάπια, με τις εμπορικές ονομασίες Clomiphene citrate, Serpafar ή Clomid. Δεδομένου ότι η διέγερση είναι σχετικά ήπια, η κλομιφένη χρησιμοποιείται κυρίως σε κύκλους προγραμματισμένης επαφής, ή σε κύκλους σπερματέγχυσης και εξαιρετικά σπάνια σε προγράμματα εξωσωματικής γονιμοποίησης.

Το στάδιο αυτό είναι το κυρίως εργαστηριακό στάδιο της προσπάθειας. Μερικές ώρες μετά την ωοληψία, ο εμβρυολόγος τοποθετεί συγκεκριμένο αριθμό ενεργοποιημένων σπερματοζωαρίων σε κάθε τρυβλίο καλλιέργειας που περιέχει τα ωάρια μέσα σε θρεπτικό καλλιεργητικό υλικό.
Στην κλασσική μέθοδο εξωσωματικής γονιμοποίησης δεν πραγματοποιείται καμία άλλη παρέμβαση.
Τα σπερματοζωάρια έρχονται σε επαφή με το ωάριο μόνα τους και ένα από αυτά διεισδύει μέσα του και το γονιμοποιεί.
Αναλυτικότερα: Τα σπερματοζωάρια διαβρώνουν από μόνα τους τις κοκκιώδεις στοιβάδες, συναντούν το ωάριο, προσκολλώνται στη διαφανή ζώνη, και ένα από αυτά διεισδύει μέσα του και το γονιμοποιεί, περίπου 6-8 ώρες αργότερα.

Το ωάριο αντιδρά στην είσοδο του σπερματοζωαρίου: πρώτον, η διαφανής ζώνη και η κυτταρική μεμβράνη αλλάζουν ώστε να παρεμποδίζεται η είσοδος άλλων σπερματοζωαρίων, και δεύτερον, το ωάριο (δευτερογενές ωοκύτταρο) συμπληρώνει τη δεύτερη μειωτική διαίρεση και εκβάλλει το δεύτερο πολικό σωμάτιο. Το ωάριο είναι εντελώς ώριμο και ο πυρήνας του ονομάζεται «θηλυκός προπυρήνας». Η κεφαλή του σπερματοζωαρίου μεγεθύνεται και ονομάζεται «αρσενικός προπυρήνας» ενώ η ουρά του εκφυλίζεται.
Δείτε επίσης:
Ανθρώπινη Αναπαραγωγή – Φυσιολογική γονιμοποίηση
Ελεγχόμενη διέγερση ωοθηκών
Η ελεγχόμενη διέγερση ωοθηκών (COS) αποτελεί την πρωταρχική αιτία αύξησης των ποσοστών επιτυχίας κυήσεων στην εξωσωματική γονιμοποίηση τις τρεις τελευταίες δεκαετίες.
Λέγοντας ελεγχόμενη διέγερση εννοούμε τη δημιουργία φαρμακευτικών πρωτοκόλλων (συνδυασμού φαρμάκων) τα οποία, αφενός, επιτρέπουν την παράλληλη ανάπτυξη πολλαπλών ωοθυλακίων, αφετέρου όμως, αποτρέπουν την πρόωρη και άκαιρη ρήξη των ωοθυλακίων (ωοθυλακιορρηξία) πριν την ωοληψία και την απώλεια των ωαρίων. Αυτή η πρόωρη ωοθυλακιορρηξία που συνέβαινε στο παρελθόν τουλάχιστον στο 25% των κύκλων εξωσωματικής ήταν αποτέλεσμα της πρόωρης αιχμής της ορμόνης LH. Μετά το 1984 που εφαρμόστηκε το μακρό πρωτόκολλο του αγωνιστή της GnRH το ενδιαφέρον των ερευνητών και της φαρμακευτικής βιομηχανίας εντοπίστηκε επί σειρά ετών στην ανάπτυξη πρωτοκόλλων φιλικότερων στην γυναίκα, με άμεση καταστολή της ορμόνης LH και μικρότερη διάρκεια. Έτσι από το 2000 παρουσιάστηκαν τα φιλικά πρωτόκολλα του ανταγωνιστή της GnRH.
Τα συνηθέστερα πρωτόκολλα
Η επιλογή του πρωτοκόλλου γίνεται ανάλογα με τις ιδιαιτερότητες του κύκλου της κάθε γυναίκας, την ανταπόκριση των ωοθηκών σε προηγούμενες προσπάθειες, την ηλικία και άλλους παράγοντες που αξιολογεί ο ιατρός.
Ωστόσο, στην εφαρμογή τους, τα πρωτόκολλα αυτά δεν είναι άκαμπτα, γιατί κάθε οργανισμός αντιδρά με τον δικό του τρόπο στα φάρμακα. Ένα σημαντικό μέρος του έργου μας είναι να καθορίσουμε το βέλτιστο θεραπευτικό πρωτόκολλο και την ιδανική δοσολογία για κάθε ξεχωριστή περίπτωση.
Τα πρωτόκολλα πολλαπλής ανάπτυξης ωοθυλακίων που χρησιμοποιούνται συνήθως, είναι:
- Μακρό πρωτόκολλο (Long)
- Έναρξη καταστολής στο μακρό πρωτόκολλο
- Έλεγχος καταστολής στο μακρό πρωτόκολλο
- Μακρό πρωτόκολλο 2ης ημέρας
- Μακρό πρωτόκολλο 21ης ημέρας
- Μακρό πρωτόκολλο υπό αντισυλληπτικό
Μακρό πρωτόκολλο (Long)
Το μακρό (long) πρωτόκολλο έχει μακρά περίοδο εφαρμογής. Η πρώτη δημοσίευση έγινε στο επιστημονικό περιοδικό Lancet από τους Porter και συνεργάτες το 1984. Ονομάζεται GnRH agonist down regulation protocol ή απλά long. Η φιλοσοφία του στηρίζεται στην καταστολή της υπόφυσης και επομένως στην πρόληψη της άκαιρης ανόδου της LH. Είναι γνωστό ότι η άκαιρη αιχμή της LH θα προκαλούσε ρήξη των ωοθυλακίων (ωοθυλακιορρηξία) πριν την ωοληψία και την απρόσμενη απώλεια των ωαρίων.
Η καταστολή (down regulation) της υπόφυσης γίνεται με τη συνεχή χορήγηση συναγωνιστικών αναλόγων της GnRH (GnRH agonist). Στη συνέχεια με δεδομένη και συνεχιζόμενη την καταστολή της υπόφυσης προχωρούμε στη διέγερση των ωοθηκών με φαρμακευτικές γοναδοτροπίνες με σκοπό την στρατολόγηση και πολλαπλή ανάπτυξη ωοθυλακίων. Δηλαδή ουσιαστικά διακόπτουμε «την επικοινωνία της υπόφυσης με τις ωοθήκες», και «παίρνουμε το τιμόνι» στα χέρια μας.
Στο μακρό πρωτόκολλο διακρίνουμε δύο φάσεις:
- Α΄ φάση: καταστολή μέσω των συναγωνιστικών αναλόγων της GnRH (Arvekap, Daronda, Suprefact, Gonapeptyl). Διάρκεια Α΄φάσης περίπου 10-14 ημέρες.
- Β΄ φάση: διέγερση των ωοθηκών με φαρμακευτικώς παρασκευαζόμενες γοναδοτροπίνες (Puregon, Gonal-F, Altermon, Pergoveris,Merional, Menopur, Bravelle), υπό συνεχιζόμενη καταστολή της λειτουργίας της υπόφυσης. Διάρκεια Β΄φάσης περίπου 10-14 ημέρες.
Η συνολική διάρκεια λοιπόν του μακρού πρωτοκόλλου υπολογίζεται περίπου σε ένα (1) μήνα.

Έναρξη καταστολής στο μακρό πρωτόκολλο
Η έναρξη του συναγωνιστού (Arvekap, Daronda, Suprefact, Gonapeptyl) μπορεί να γίνει:
- την 21η ημέρα του κύκλου σε κανονικό κύκλο 28 ημερών,
- την 2η ημέρα του κύκλου,
- τρεις ημέρες πριν το τέλος της αγωγής με αντισυλληπτικά χάπια.
Έλεγχος καταστολής στο μακρό πρωτόκολλο
Στο τέλος της Α΄φάσης πραγματοποιείται ο έλεγχος καταστολής της υποφυσιακής και ωοθηκικής λειτουργίας. Για να πληροφορηθείτε την ακριβή ημέρα ελέγχου καταστολής παρακαλούμε επικοινωνήστε τηλεφωνικά με τις μαίες κατά την ημέρα έναρξης του αναλόγου ή κατά την 1η ημέρα της εμμήνου ρύσεως (περιόδου σας) για να σας καθορίσουν την επόμενη επίσκεψή σας στη Μονάδα.
Ο έλεγχος καταστολής περιλαμβάνει συνήθως διακολπικό υπερηχογράφημα και μετρήσεις ορισμένων ορμονών. Εάν η καταστολή είναι επαρκής, θα σας δώσουμε οδηγίες για να αρχίσετε τη λήψη των γοναδοτροπινών (του 2ου φαρμάκου).
Έναρξη διέγερσης στο μακρό πρωτόκολλο
Αργά το μεσημέρι της ημέρας καταστολής θα επικοινωνήσουμε τηλεφωνικά και θα σας ενημερώσουμε για την ολοκλήρωση της καταστολής και την έναρξη της διέγερσης. Θα λάβετε οδηγίες για τη δόση, την ημέρα έναρξης και τις ώρες λήψης των γοναδοτροπινών (2ου φαρμάκου). Συνεχίζετε τη λήψη του αναλόγου (1ου φαρμάκου) έως το τέλος της θεραπείας στη δόση που θα σας υποδείξουμε.
Μακρό πρωτόκολλο 2ης ημέρας
Στο μακρό πρωτόκολλο 2ης ημέρας η έναρξη του συναγωνιστού της GnRH αρχίζει τη 2η ημέρα του κύκλου. Στην περίπτωση αυτή προκαλείται αρχικά διέγερση και εν συνεχεία καταστολή της υποφυσιακής λειττουργίας, λόγω του μηχανισμού δράσης του συναγωνιστού της GnRH. Ως αποτέλεσμα της αρχικής διέγερσης της ωοθήκης υπάρχει πιθανότητα (περίπου 15-20%) δημιουργίας λειτουργικής κύστης της ωοθήκης.
Παρατηρούνται επίσης αυξημένα επίπεδα οιστραδιόλης στον έλεγχο της καταστολής. Εάν δημιουργηθεί, η θυλακινική κύστη παρακεντάται διακολπικά υπό υπερηχογραφική καθοδήγηση και υποχωρεί συνήθως μετά από μερικές ημέρες, καθώς συνεχίζεται η λήψη του συναγωνιστικού αναλόγου. Ο έλεγχος της καταστολής επαναλαμβάνεται μετά μία εβδομάδα και το πρόγραμμα συνεχίζεται μετά την τεκμηρίωση της καταστολής (με νέο υπερηχογράφημα και μέτρηση οιστραδιόλης).
Μακρό πρωτόκολλο 21ης ημέρας
Στο μακρό πρωτόκολλο 21ης ημέρας η έναρξη του συναγωνιστού της GnRH αρχίζει στο μέσον της ωχρινικής φάσης του κύκλου. Εάν ο κύκλος είναι σταθερός (28 ημερών), η ημέρα έναρξης συμπίπτει με την 21η ημέρα του κύκλου. Σε περίπτωση ανώμαλου κύκλου, προσδιορίζεται η ωοθυλακιορρηξία, οπότε η έναρξη του συναγωνιστού προγραμματίζεται επτά ημέρες αργότερα με μέτρηση της τιμής της προγεστερόνης, που εξασφαλίζει ότι βρισκόμαστε στο μέσον της ωχρινικής φάσης του κύκλου.
Μακρό πρωτόκολλο υπό αντισυλληπτικό
Στο μακρό πρωτόκολλο υπό αντισυλληπτικά η έναρξη του συναγωνιστού της GnRH γίνεται τρεις ημέρες πριν τη διακοπή των αντισυλληπτικών (3 χάπια πριν το τέλος). Το πρωτόκολλο προτείνεται συνήθως σε ανώμαλους κύκλους, σε σύνδρομο πολυκυστικών ωοθηκών, σε περιπτώσεις κυστικών διογκώσεων των ωοθηκών κ.λπ.
- Η εφαρμογή του πρωτοκόλλου των ανταγωνιστών
- Τα πλεονεκτήματα του πρωτοκόλλου ανταγωνιστών
- Η όψιμη επικράτηση του πρωτοκόλλου των ανταγωνιστών
- Η συμβολή της «Ευγονίας» στο πρωτόκολλο ανταγωνιστών
Η εφαρμογή του πρωτοκόλλου των ανταγωνιστών
Στο πρωτόκολλο γοναδοτροπινών και ανταγωνιστών, η διέγερση με γοναδοτροπίνες αρχίζει τη 2η ή 3η ημέρα του κύκλου, ενώ η καταστολή με τη χρησιμοποίηση του ανταγωνιστικού αναλόγου της GnRH έπεται.
Η διάρκεια του πρωτοκόλλου γοναδοτροπινών και ανταγωνιστών υπολογίζεται περίπου σε 8 -12 ημέρες.
Η έναρξη χορήγησης του ανταγωνιστή μπορεί να γίνει είτε «τυφλά» σε συγκεκριμένη ημέρα της διέγερσης ( 5η ή 6η και σπανίως 1η ) με γοναδοτροπίνες, είτε ελεγχόμενα, βάσει υπερηχογραφικών και ορμονικών κριτηρίων κατά τη διάρκεια της ροής του προγράμματος.
Δείτε τη δημοσίευση μας: flexible antagonist protocol, Lainas et al, 2005.

Τα πλεονεκτήματα του πρωτοκόλλου ανταγωνιστών
Τα πρωτόκολλα ανταγωνιστών είναι φιλικά στον ασθενή (patient friendly) διότι έχουν:
- Λιγότερες ενέσεις
- Μικρότερη διάρκεια θεραπείας (τουλάχιστον 12-15 λιγότερες ημέρες σε σχέση με το μακρό πρωτόκολλο)
- Μικρότερη συνολική δόση γοναδοτροπινών
- Μικρότερη πιθανότητα επιπλοκών, όπως το ΣΥΩ (στατιστικά σημαντική)
- Μικρότερη διάρκεια αναλόγου της GnRH
Δεν έχουν παρενέργειες (εξάψεις, εφιδρώσεις, νευρικότητα, αϋπνία, κ.λπ.), προσφέρονται για τροποποιημένους φυσικούς κύκλους (M.N.C.) και για την εφαρμογή πρωτοκόλλων ήπιας διέγερσης.
Η όψιμη επικράτηση του πρωτοκόλλου των ανταγωνιστών
Η ιδέα των ερευνητών και της φαρμακευτικής βιομηχανίας να δημιουργήσουν φιλικά πρωτόκολλα σύντομης διάρκειας που να μειώνουν τη σωματική καταπόνηση δεν έγινε εύκολα αποδεκτή από τη διεθνή κοινότητα.
Οι αιτίες της μειωμένης αποδοχής των ανταγωνιστών από τους γυναικολόγους της εξωσωματικής έναντι του παραδοσιακού μακρού πρωτοκόλλου ήταν πολλές, όπως:
- Η δυσκολία στην καμπύλη εκμάθησης.
- Η αρχική χρησιμοποίηση του σε δύσκολες περιπτώσεις και προηγούμενες αποτυχημένες προσπάθειες.
- Οι αρχικές μεταναλύσεις μελετών (Al Inany et al 2002) που έδειχναν υπεροχή του μακρού στις κλινικές κυήσεις και αποπροσανατόλισαν την διεθνή γνώμη.
Η μεταστροφή αρχίζει να γίνεται το 2006 από τον Kolibianakis και ολοκληρώνεται το 2011 με μια Cochrane review του Al Inany που καταλήγει με τη φράση: “move away from the long protocol”.
Έτσι μετά από 12 χρόνια τα πρωτόκολλα ανταγωνιστών τείνουν να γίνουν η πρώτη επιλογή διεθνώς.
Αισθανόμαστε δικαιωμένοι όσοι υποστηρίξαμε την υπεροχή τους με το ερευνητικό μας έργο και τις δημοσιεύσεις μας.
Η συμβολή της «Ευγονίας» στο πρωτόκολλο ανταγωνιστών
Η επιστημονική ομάδα της «Ευγονίας» έχει δημοσιεύσει σειρά μελετών σε έγκυρα διεθνή επιστημονικά περιοδικά.
Οι δημοσιευμένες μελέτες μας περιλαμβάνουν βελτίωση των νέων φαρμακευτικών πρωτοκόλλων, προσφέρουν πρωτοποριακή θεραπεία επιπλοκών και δύο απ’ αυτές είναι οι μεγαλύτερες στη διεθνή βιβλιογραφία. Ειδικότερα:
- Μειώνουν σημαντικά τον κίνδυνο εμφάνισης ΣΥΩ* κατά 20% σε γυναίκες με πολυκυστικές ωοθήκες σε σχέση με το παραδοσιακό μακρό (Lainas et al 2010 και 2007)
1. Γυναίκες με σύνδρομο πολυκυστικών ωοθηκών
Σύγκριση μακρού με ευέλικτο πρωτοκόλλο ανταγωνιστών
Η μελέτη μας είναι η μεγαλύτερη σε αριθμό ασθενών στη διεθνή βιβλιογραφία. Είναι μια τυχαιοποιημένη προοπτική μελέτη που συγκρίνει το μακρό (long) με το ευέλικτο πρωτόκολλο ανταγωνιστών (Flexible GnRH antagonist protocol).
Τα αποτελέσματα δείχνουν ότι τα ποσοστά κυήσεως είναι παρόμοια και στα δύο πρωτόκολλα ενώ διαπιστώνεται σημαντική μείωση (κατά 20%) του σοβαρού συνδρόμου υπερδιέγερσης ωοθηκών όταν εφαρμόζουμε το πρωτόκολλο ανταγωνιστών.
Το πρωτόκολλο ανταγωνιστών προτείνεται σαν πρωτόκολλο εκλογής για γυναίκες με πολυκυστικές ωοθήκες. Τα συμπεράσματα της μελέτης υιοθετούνται από ανεξάρτητους κριτές διεθνών οργανισμών (Faculty of 1000 Medicine) ή τιμητικά επιλέγονται στο “Editor’s choice” από τον εκδότη του επιστημονικού περιοδικού Human Reproduction τον καθηγητή Andre Van Steirteghem.
Το κολακευτικό σχόλιο ότι το προτεινόμενο πρωτόκολλο μπορεί να αλλάξει την καθημερινή κλινική πρακτική έχει να κάνει με τη διαπίστωση ότι το ευέλικτο πρωτόκολλο ανταγωνιστών, είναι το ασφαλέστερο πρωτόκολλο για γυναίκες με πολυκυστικές ωοθήκες χωρίς να μειώνει τα ποσοστά κυήσεως.
Δείτε το 1000 Medicine
Δείτε το Editors choice
Δείτε τη δημοσίευσή μας
Δεν είναι τυχαίο, ότι το πρωτόκολλο ανταγωνιστή έχει υιοθετηθεί διεθνώς στα πλαίσια του «OHSS-free clinic» ως το ενδεδειγμένο πρωτόκολλο σε γυναίκες με υψηλή ανταπόκριση των ωοθηκών που βρίσκονται σε υψηλό κίνδυνο για εμφάνιση ΣΥΩ.
Γυναίκες με πτωχή ανταπόκριση (poor responders)
Στη μελέτη μας αυτή πετύχαμε αύξηση των ποσοστών κύησης με τη χρησιμοποίηση ευέλικτου πρωτοκόλλου ανταγωνιστή σε γυναίκες με πτωχή ανταπόκριση. Είναι με διαφορά η μεγαλύτερη σε αριθμό ασθενών τυχαιοποιημένη προοπτική μελέτη στην παγκόσμια βιβλιογραφία που αφορά τις γυναίκες με πτωχή ανταπόκριση που υπεβλήθησαν σε εξωσωματική. Η μελέτη συγκρίνει το εύκαμπτο πρωτόκολλο ανταγωνιστών με το βραχύ (short – flare up GnRH agonist protocol) και συμπεραίνει ότι τα ποσοστά των εξελισσόμενων κυήσεων είναι σημαντικά μεγαλύτερα όταν χρησιμοποιείται ευέλικτο πρωτόκολλο ανταγωνιστών.
Δείτε τη δημοσίευσή μας.
- Η χορήγηση ανταγωνιστή με εξατομικευμένα κριτήρια συνδέεται με αυξημένα ποσοστά κυήσεων (Lainas et al 2005).
Η χορήγηση ανταγωνιστού με εξατομικευμένα κριτήρια αυξάνει τα ποσοστά κυήσεως
Όταν η χορήγηση του ανταγωνιστού γίνεται βάσει εξατομικευμένων κριτηρίων, συνδέεται με στατιστικώς σημαντικά υψηλότερα ποσοστά επιτυχίας κυήσεως.
Σχετική ερευνητική μελέτη μας δημοσιεύτηκε στο επίσημο επιστημονικό περιοδικό της Ευρωπαϊκής Εταιρείας Ανθρώπινης Αναπαραγωγής και Εμβρυολογίας (ESHRE, European Society of Human Reproduction and Embryology) με τίτλο «In a flexible antagonist protocol earlier, criteria-based initiation of GnRH antagonist is associated with increased pregnancy rates in ΙVF» (Lainas et al., Hum Reprod 2005;20(9):2426-2433).
Γενικώς, η εφαρμογή πρωτοκόλλων με βάση εξατομικευμένα κριτήρια μεγιστοποιεί την πιθανότητα επιτυχίας της προσπάθειας.
Δείτε τη δημοσίευσή μας
- Η χορήγησή τους στην ωχρινική φάση αποτελεί πρωτοποριακή θεραπεία του εγκατεστημένου σοβαρού ΣΥΩ χωρίς ανάγκη νοσοκομειακής περίθαλψης (Lainas et al 2012, 2009a, 2009b, 2007).
Η χορήγηση ανταγωνιστού στην ωχρινική φάση αντιμετωπίζει το εγκατεστημένο σοβαρό ΣΥΩ
Δείτε τις δημοσιεύσεις μας:
Live births after management of severe OHSS by GnRH antagonist administration in the luteal phase
Management of severe early ovarian hyperstimulation syndrome by re-initiation of GnRH antagonist
Η Κοριφολιτροπίνη είναι ένα νέο φάρμακο για τη διέγερση των ωοθηκών που χρησιμοποιείται με GnRH ανταγωνιστή. Αρκεί 1 υποδόρια ένεση την 2η ημέρα του κύκλου που ισοδυναμεί με 7 ημέρες διέγερσης. Την 5η ημέρα προστίθεται ανταγωνιστής. Μπορεί να χρειαστεί επιπλέον προσθήκη ανασυνδυασμένης γοναδοτροπίνης μέχρι να ωριμάσουν τα ωοθυλάκια.
Δείτε περισσότερα στις Εξελίξεις στην εξωσωματική – Το νέο φάρμακο
Προτείνεται εναλλακτικά σε περιπτώσεις ασθενών με ιδιαίτερα πτωχή απάντηση των ωοθηκών στη φαρμακευτική διέγερση, όπως και σε περιπτώσεις ασθενών με πολλαπλές αποτυχημένες προσπάθειες και κακής ποιότητας έμβρυα. Παρακολουθείται η πρόοδος της ανάπτυξης του ωοθυλακίου (και του ενδομητρίου) με σειρά κολπικών υπερηχογραφημάτων και ορμονικών προσδιορισμών. Το μειονέκτημα του φυσικού κύκλου είναι ότι ελπίζουμε στο ένα ωοθυλάκιο, από το οποίο πρέπει να παραλάβουμε ένα ωάριο που θα πρέπει να είναι ώριμο, θα γονιμοποιηθεί, θα διαιρεθεί και θα δημιουργήσει ένα μόνον έμβρυο, ικανοποιητικής ποιότητας για εμβρυομεταφορά. Βεβαίως και στον φυσικό κύκλο υπάρχει η πιθανότητα πρόωρης αιχμής της LH και ωοθυλακιορρηξίας με αποτέλεσμα την αποτυχία λήψης του ωαρίου.
O τροποποιημένος φυσικός κύκλος έχει ένδειξη εφαρμογής σε περιπτώσεις εξαιρετικά πτωχής ανταπόκρισης ωοθηκών, εναλλακτικά σε πολλαπλές αποτυχημένες προσπάθειες, σε γυναίκες που δεν επιθυμούν φαρμακευτική διέγερση κ.α. Μπορεί να αποτελέσει εναλλακτική λύση πριν την ένδειξη δωρεάς ωαρίων σε επιλεγμένα περιστατικά.
Δείτε περισσότερα στις Εξελίξεις στην εξωσωματική – Ο φυσικός κύκλος
Η επιστημονική ομάδα της Ευγονίας έχει πολυετή εμπειρία και τεχνογνωσία στον τροποποιημένο φυσικό κύκλο και τις ενδείξεις του. Έχει δε να παρουσιάσει ενθαρρυντικό αριθμό περιστατικών με επιτυχίες κυήσεως.

Σύμφωνα με του πρόσφατους αναθεωρημένους ορισμούς της Διεθνούς Εταιρίας Ήπιων Προσεγγίσεων στην Υποβοηθούμενη Αναπαραγωγή (International Society for Mild Approaches in Assisted Reproduction – ISMAAR), τα ήπια πρωτόκολλα περιλαμβάνουν:
α) το φυσικό κύκλο,
β) τον τροποποιημένο φυσικό κύκλο και
γ) τα ήπια πρωτόκολλα.
Δείτε περισσότερα στις Εξελίξεις στην εξωσωματική – Τα πρωτόκολλα ήπιας διέγερσης
Στο βραχύ (short) πρωτόκολλο χορηγούνται σχεδόν ταυτόχρονα ο (συν)αγωνιστής της GnRH (GnRH agonist) μαζί με τις φαρμακευτικές γοναδοτροπίνες. Ονομάζεται Flare up GnRH agonist protocol ή απλά short (βραχύ).
To βραχύ πρωτόκολλο επιλέγεται κυρίως για γυναίκες με πτωχή ανταπόκριση των ωοθηκών στην πρόκληση πολλαπλής ανάπτυξης ωοθυλακίων.
Στο βραχύ πρωτόκολλο:
- Η έναρξη του συναγωνιστού της GnRH (πρώτο φάρμακο) αρχίζει συνήθως τη 1η-2η ημέρα του κύκλου
- Η έναρξη των φαρμακευτικών γοναδοτροπινών (δεύτερο φάρμακο) την 2η-3η ημέρα του κύκλου
- Δεν διαχωρίζονται οι φάσεις (καταστολής και διέγερσης)
- Η συνολική διάρκειά του υπολογίζεται σε 10-15 ημέρες.
Στο βραχύ πρωτόκολλο, με την ταυτόχρονη έναρξη των συναγωνιστικών αναλόγων της GnRH και των γοναδοτροπινών εκμεταλλευόμαστε τρεις «πυροδοτήσεις» γοναδοτροπινών στις ωοθήκες για να στρατολογήσουμε περισσότερα ωοθυλάκια και να παραλάβουμε περισσότερα ωάρια. Οι τρεις αυτές «πυροδοτήσεις» ασκούνται, πρώτον, από την αυξημένη ενδογενή FSH, που φυσιολογικά αυξάνεται στην αρχή του κύκλου, δεύτερον, από την αύξηση της ενδογενούς FSH, που προκαλείται από την αρχικά διεγερτική δράση του συναγωνιστικού αναλόγου της GnRH στην υπόφυση και, τρίτον, από τις φαρμακευτικές γοναδοτροπίνες που χορηγούνται εξωγενώς, υπό μορφή ενέσεων. Τις τελευταίες ημέρες του βραχέος πρωτοκόλλου ασκείται και η κατασταλτική δράση του αναλόγου της GnRH στην υπόφυση.
Παραλλαγές του βραχέος (short) πρωτοκόλλου αποτελούν το υπερβραχύ, το Microflare, Microdose flare κ.α.
Χρησιμοποιούνται σπανίως και σε ειδικές περιπτώσεις. Στα πρωτόκολλα αυτά, που συνήθως δίδονται σε γυναίκες με εξαιρετικά χαμηλή απάντηση ωοθηκών, δεν χρησιμοποιείται ανάλογο GnRH και υπάρχει κίνδυνος πρόωρης και άκαιρης αιχμής της LH. Σε αυτές τις περιπτώσεις μπορεί να χρησιμοποιηθεί πλέον και ανταγωνιστής. Η ημέρα έναρξης και η δόση του προσδιορίζονται από τους ιατρούς της Μονάδας.
Υπερ-βραχύ πρωτόκολλο (Ultra short)
Η διαφορά του συγκεκριμένου θεραπευτικού σχήματος σε σύγκριση με το «κλασικό» βραχύ πρωτόκολλο έγκειται στη μικρή χρονική διάρκεια χορήγησης (περίπου 3 ημέρες) του αναλόγου της GnRH. Έτσι χρησιμοποιείται μόνον η διεγερτική δράση του αναλόγου στην υπόφυση, που προκαλεί την αύξηση της ενδογενούς FSH και όχι η κατασταλτική του δράση.
Πρωτόκολλο κλομιφένης – γοναδοτροπινών
Στα πρωτόκολλα κλομιφένης-γοναδοτροπινών η κιτρική κλομιφένη χορηγείται συνήθως από τη 2η έως την 6η ημέρα του κύκλου, ενώ η έναρξη των γοναδοτροπινών ακολουθεί.
ΜΑP
Στο MAP γίνεται χορήγηση αντισυλληπτικού στον προηγούμενο κύκλο. Η έναρξη του συναγωνιστού αρχίζει τη 2η ημέρα του κύκλου σε μικροδόσεις. Η χορήγηση γοναδοτροπινών αρχίζει την 3η ημέρα του κύκλου.
Δείτε ακόμη: Ήπια πρωτόκολλα
Η τοποθέτηση κρυοσυντηρημένων εμβρύων μπορεί να προγραμματισθεί είτε σε φαρμακευτικά ελεγχόμενο κύκλο, είτε σε φυσικό κύκλο παρακολουθώντας την ωοθυλακιορρηξία.
Στην Ευγονία επιλέγουμε και προσαρμόζουμε το πρωτόκολλο προετοιμασίας για την απόψυξη και την εμβρυομεταφορά των κρυοσυντηρημένων εμβρύων ανάλογα με τις ανάγκες του κύκλου της κάθε γυναίκας.
Τα ποσοστά επιτυχίας κύησης είτε σε φυσικό, είτε σε φαρμακευτικό κύκλο είναι παρόμοια.
Επιπλέον, τα τελευταία χρόνια παρατηρείται κατακόρυφη αύξηση των ποσοστών κυήσεων στα κρυοσυντηρημένα έμβρυα μετά την εφαρμογή της νέας μεθόδου κατάψυξης (υαλοποίηση) αλλά και την χρήση νέας γενιάς κρυοπροστατευτικών υλικών.
Φαρμακευτικά ελεγχόμενος κύκλος
Στο πρωτόκολλο αυτό προετοιμάζεται φαρμακευτικά μόνο το ενδομήτριο για την εμβρυομεταφορά. Αρχικά προκαλείται καταστολή της υποφυσιακής λειτουργίας για να αποκλεισθεί η πιθανότητα άκαιρης αιχμής της LH και επομένως ωοθυλακιορρηξία, που θα είχε ως συνέπεια την έκκριση προγεστερόνης και επίδρασή της στο ενδομήτριο, σε άστοχη χρονική στιγμή. Ο κύκλος με ορμονική θεραπεία υποκατάστασης αποτελεί ιδανική λύση.
Η καταστολή αρχίζει την 21η ή την 2η ημέρα του κύκλου, όπως και στο μακρό πρωτόκολλο και ακολουθούνται τα ίδια βήματα ελέγχου της καταστολής κ.λπ. Δεν χρειάζεται διέγερση της ωοθηκικής λειτουργίας. Στη δεύτερη φάση της θεραπείας, η προετοιμασία του ενδομητρίου γίνεται με χάπια ή αυτοκόλλητα 17-β οιστραδιόλης (λευκά χάπια Estopause, Cyclacur, αυτοκόλλητα Dermestril ή Estraderm). Η παρακολούθηση γίνεται με διακολπικό υπερηχογράφημα, στο οποίο ελέγχεται το πάχος και η διαστρωμάτωση του ενδομητρίου. Στο τέλος προστίθενται χάπια προγεστερόνης (Utrogestan) και προσδιορίζεται η ημέρα εμβρυομεταφοράς.
Φυσικός κύκλος
H εμβρυομεταφορά κρυοσυντηρημένων εμβρύων μπορεί να γίνει και σε φυσικό κύκλο. Παρακολουθούμε την ανάπτυξη του ωοθυλακίου και του ενδομητρίου με σειρά κολπικών υπερηχογραφημάτων και ορμονικών προσδιορισμών. Υπολογίζεται ή προκαλείται η ωοθυλακιορρηξία και προγραμματίζεται η ημέρα εμβρυομεταφοράς.
Πτωχές αποκρίτριες (poor responders)
 Στα προγράμματα υποβοηθούμενης αναπαραγωγής συχνά αναφέρεται ο όρος «πτωχή ανταπόκριση». Αυτό σημαίνει ότι οι ωοθήκες των γυναικών αυτών έχουν αισθητά μειωμένη ανταπόκριση στα φάρμακα που χορηγούνται για τη διέγερση των ωοθηκών με σκοπό τη στρατολόγηση και πολλαπλή ανάπτυξη ωοθυλακίων. Αυτή η μειωμένη ανταπόκριση στα φάρμακα (φαρμακευτικές γοναδοτροπίνες), οφείλεται κυρίως σε μείωση ωοθηκικών εφεδρειών (DOR), δηλαδή το «ρεζερβουάρ» των ωοθηκών είναι μισοάδειο.
Στα προγράμματα υποβοηθούμενης αναπαραγωγής συχνά αναφέρεται ο όρος «πτωχή ανταπόκριση». Αυτό σημαίνει ότι οι ωοθήκες των γυναικών αυτών έχουν αισθητά μειωμένη ανταπόκριση στα φάρμακα που χορηγούνται για τη διέγερση των ωοθηκών με σκοπό τη στρατολόγηση και πολλαπλή ανάπτυξη ωοθυλακίων. Αυτή η μειωμένη ανταπόκριση στα φάρμακα (φαρμακευτικές γοναδοτροπίνες), οφείλεται κυρίως σε μείωση ωοθηκικών εφεδρειών (DOR), δηλαδή το «ρεζερβουάρ» των ωοθηκών είναι μισοάδειο.
Είναι φυσικό αποτέλεσμα λοιπόν, οι γυναίκες με πτωχή ανταπόκριση να έχουν μικρότερη παραγωγή ωαρίων και να εμφανίζουν μικρότερα ποσοστά επιτυχίας κυήσεων στα προγράμματα υποβοηθούμενης αναπαραγωγής – εξωσωματικής γονιμοποίησης συγκρινόμενες με γυναίκες με κανονική ανταπόκριση των ωοθηκών. Μέχρι πριν λίγα χρόνια δυστυχώς δεν υπήρχε ένας ενιαίος και διεθνώς αποδεκτός προσδιορισμός της πτωχής ανταπόκρισης. Οι περισσότεροι συμφωνούσαν ότι στο φάσμα των γυναικών αυτών περιλαμβάνονται γυναίκες, οι οποίες σε προγράμματα εξωσωματικής γονιμοποίησης στρατολόγησαν και ανέπτυξαν λιγότερο από 3 ή 5 ωοθυλάκια και απέδωσαν λιγότερα από 3-5 ώριμα ωάρια αν και χρησιμοποιήθηκαν μεγάλες δόσεις γοναδοτροπινών και διαφορετικά φαρμακευτικά πρωτόκολλα διέγερσης ωοθηκών.
Διάφοροι ερευνητές έχουν περιγράψει πλήθος κριτηρίων όπως:
- χαμηλά επίπεδα Ε2 στη διέγερση,
- αυξημένα επίπεδα FSH την 3η ημέρα κύκλου,
- χαμηλά επίπεδα AMH,
- τουλάχιστον ένας ακυρωθείς κύκλος,
- μη ανταπόκριση σε αυξανόμενες δόσεις γοναδοτροπινών,
- παρατεταμένος χρόνος διέγερσης κ.α.
Οι μεγάλες δόσεις γοναδοτροπινών (>300IU) αποκλείουν το ενδεχόμενο της μειωμένης δοσολογίας που μπορεί να σχετίζεται με το μικρό αριθμό των ωοθυλακίων που θα στρατολογηθούν αρχικά και στη συνέχεια θα αναπτυχθούν.
Αποτέλεσμα του μικρού αριθμού ωοθυλακίων που αναπτύσσονται στις ωοθήκες είναι και τα χαμηλά επίπεδα Ε2 που παρατηρούνται κατά τη διάρκεια της διέγερσης.
Η πτωχή ανταπόκριση οφείλεται στις ελαττωμένες ωοθηκικές εφεδρείες (ovarian reserve). Οι ωοθήκες δεν μπορούν να αποδώσουν περισσότερα ωοθυλάκια από αυτά που διαθέτουν, έστω και αν βομβαρδιστούν με υψηλές δόσεις γοναδοτροπινών.
Αυτονόητο είναι ότι από μικρό αριθμό ωοθυλακίων θα παραλάβουμε μικρό αριθμό ωαρίων. Αν για παράδειγμα τα ληφθέντα ωάρια είναι 5, κάποιο ποσοστό απ’ αυτά θα είναι ώριμα δηλαδή γονιμοποιήσιμα. Ένα ποσοστό των ώριμων ωαρίων θα γονιμοποιηθεί, ένα ποσοστό θα διαιρεθεί, ένα ποσοστό θα έχει καλή δυναμική.
Αυτές οι πιθανές απώλειες στα διάφορα στάδια μειώνουν σημαντικά τον αριθμό των διαθέσιμων εμβρύων για εμβρυομεταφορά. Γι’ αυτό το λόγο οι γυναίκες με πτωχή ανταπόκριση έχουν μικρότερα ποσοστά κυήσεως από αυτά των γυναικών με κανονική ανταπόκριση.
Στην αιτιολογία συμπεριλαμβάνονται:
- γενετικοί και περιβαλλοντικοί παράγοντες,
- χειρουργικές επεμβάσεις στις ωοθήκες,
- ενδομητρίωση,
- ανοσολογικοί παράγοντες,
- αυτοαντισώματα,
- μειωμένος αριθμός υποδοχέων της FSH στα κοκκιώδη κύτταρα,
- άγνωστη αιτιολογία κ.ά.
Βεβαίως ο πρωταρχικός παράγων είναι η μείωση των ωοθηκικών εφεδρειών, από οποιαδήποτε αιτιολογικό παράγοντα και αν προέκυψε.
Οι γυναίκες με πτωχή ανταπόκριση δεν είναι αναγκαστικά υπογόνιμες αν δεν συνυπάρχει και άλλος παράγοντας υπογονιμότητας.
Η πρόβλεψη της πτωχής ανταπόκρισης μπορεί να γίνει με:
α) τον αριθμό των καταβολών ωοθυλακίων (basal antral follicle count) (π.χ. < 5 καταβολών) στο κολπικό υπερηχογράφημα,
β) τα αυξημένα επίπεδα FSH (π.χ. >12) την 3η ημέρα του κύκλου,
γ) τα χαμηλά επίπεδα ΑΜΗ (π.χ. < 1,1 ng/ml).
Παλαιότερα είχαν χρησιμοποιηθεί η ινχιμπίνη Β και ο GnSAF. Στα προγράμματα εξωσωματικής είναι ιδιαίτερα χρήσιμη η καταγραφή της ανταπόκρισης των ωοθηκών σε υψηλές δόσεις γοναδοτροπινών (>300IU) σε προηγούμενη προσπάθεια.
Τα Bologna κριτήρια
Το 2011, στη Μπολόνια της Ιταλίας, η Ευρωπαϊκή Εταιρεία Ανθρώπινης Αναπαραγωγής και Εμβρυολογίας (ESHRE), διοργανώνει ένα Consensus για τον ορισμό της πτωχής ανταπόκρισης. στην διέγερση των ωοθηκών, γυναικών που επεβλήθησαν σε προγράμματα εξωσωματικής γονιμοποίησης.
Η ομάδα μελέτης της ESHRE, για τον ορισμό της πτωχής ανταπόκρισης μετά από εμπεριστατωμένη μελέτη της διεθνούς βιβλιογραφίας διαπιστώνει ότι υπήρχαν τουλάχιστον 47 μελέτες και 41 διαφορετικοί ορισμοί. Έτσι αποφασίζει ότι για να ενταχθεί μια ασθενής στα Bologna κριτήρια πρέπει να έχει τουλάχιστον δύο από τα ακόλουθα τρία κριτήρια:
- Προχωρημένη ηλικία ≥ 40 ή κάθε άλλος παράγων κινδύνου πτωχών ωοθηκικών εφεδρειών
- Προηγούμενη πτωχή ανταπόκριση με ≤ 3 ωάρια μετά από συμβατικό πρωτόκολλο διέγερσης
- Μη φυσιολογικές ωοθηκικές εφεδρείες (ORT) (π.χ. AFC<5-7 ή ΑΜΗ<0,5-1,1 ng/ml)
Αντιμετώπιση
Η μελέτη της διεθνούς βιβλιογραφίας (Tarlatzis, Ubaldi) δείχνει ότι δυστυχώς δεν υπάρχει ιδανικό πρωτόκολλο διέγερσης.
Έχουν περιγραφεί και συγκριθεί:
- υψηλές δόσεις γοναδοτροπινών (>300IU),
- η χρήση ανασυνδυασμένων γοναδοτροπινών έναντι των γοναδοτροπινών ούρων,
- η έναρξη γοναδοτροπινών στην ωχρινική φάση,
- short και ultra short πρωτόκολλα GnRH αγωνιστή με μείωση της δόσης του αγωνιστή της GnRH (Arvekap, Daronda, Suprefact)
- μακρό πρωτόκολλο με έναρξη αγωνιστή στην ωχρινική φάση,
- πρωτόκολλο GnRH ανταγωνιστή,
- χορήγηση αυξητικής ορμόνης (GH),
- χορήγηση γλυκοκορτικοειδών,
- χορήγηση αντισυλληπτικών
- aromatase inhibitors,
- DHEA,
- χρησιμοποίηση μόνον μικρογονιμοποίησης,
- υποβοηθούμενη εκκόλαψη,
- φυσικοί κύκλοι,
- τροποποιημένοι φυσικοί κύκλοι (M.N.C.) και τέλος
- δωρεά ωαρίων ή εμβρύων.
Η συμβολή μας στις πτωχές αποκρίτριες
Έχουμε δημοσιεύσει τη μεγαλύτερη μελέτη στη διεθνή βιβλιογραφία για γυναίκες με πτωχή ανταπόκριση των ωοθηκών, που υποβλήθηκαν σε εξωσωματική γονιμοποίηση. Η μελέτη μας δημοσιεύτηκε στο διεθνές επιστημονικό περιοδικό Human Reproduction, επίσημο περιοδικό της Ευρωπαϊκής Εταιρίας Ανθρώπινης Αναπαραγωγής και Εμβρυολογίας (ESHRE). Είναι μια προοπτική τυχαιοποιημένη μελέτη η οποία δείχνει ότι το εύκαμπτο πρωτόκολλο GnRH ανταγωνιστή σχετίζεται με στατιστικώς υψηλότερα ποσοστά εξελισσόμενης κύησης σε σύγκριση με το βραχύ πρωτόκολλο GnRH αγωνιστή.
Συμπερασματικά το πρωτόκολλο ανταγωνιστών μπορεί να θεωρηθεί σαν πρωτόκολλο πρώτης επιλογής για γυναίκες με πτωχή ανταπόκριση των ωοθηκών που υποβάλλονται σε εξωσωματική γονιμοποίηση.
Flexible GnRH antagonist versus flare-up GnRH agonist protocol in poor responders treated by IVF: a randomized controlled trial.
Lainas TG, Sfontouris IA, Papanikolaou EG, Zorzovilis JZ, Petsas GK, Lainas GT, Kolibianakis EM. Human Reproduction. 2008 23(6):1355-8.
Δείτε τη δημοσίευσή μας
Πιο πρόσφατα, η ομάδα της Ευγονίας δημοσίευσε μελέτη σύμφωνα με την οποία ο τροποποιημένος φυσικός κύκλος σχετίζεται με 4πλάσια πιθανότητα γέννησης σε σύγκριση με συμβατικό πρωτόκολλο και χρήση υψηλών δόσεων γοναδοτροπινών.
Live birth rates after modified natural cycle compared with high-dose FSH stimulation using GnRH antagonists in poor responders.
Lainas TG, Sfontouris IA, Venetis CA, Lainas GT, Zorzovilis IZ, Tarlatzis BC, Kolibianakis EM.
Human Reproduction 2015;30:2321-30.
Επιπρόσθετα, άλλη δημοσιευμένη μελέτη μας, σχετική με τη γονιμοποίηση των ωαρίων γυναικών με πτωχή ανταπόκριση αποδεικνύει ότι η κλασική IVF οδηγεί σε παρόμοια ποσοστά γονιμοποιήσης και κύησης σε σύγκριση με τη χρήση μικρογονιμοποίησης σε γυναίκες με μόνο 1 ωάριο.
Live birth rates using conventional in vitro fertilization compared to intracytoplasmic sperm injection in Bologna poor responders with a single oocyte retrieved.
Sfontouris IA, Kolibianakis EM, Lainas GT, Navaratnarajah R, Tarlatzis BC, Lainas TG.
J Assist Reprod Genet 2015; 32:691-7. Δείτε την δημοσίευση
Στην κατηγορία αυτή εντάσσονται γυναίκες με υπερβολική ανταπόκριση στα φάρμακα που χορηγούνται για τη διέγερση των ωοθηκών με αποτέλεσμα την ανάπτυξη υπερβολικά μεγάλου αριθμού ωοθυλακίων.
Οι παράγοντες που ευνοούν την υπερβολική ανταπόκριση είναι οι πολυκυστικές ωοθήκες, η μικρή ηλικία, το ελαττωμένο βάρος σώματος (χαμηλός δείκτης BMI), οι μεγάλες δόσεις γοναδοτροπινών ή η προοδευτικά αυξανόμενη δόση, τα επιθετικά πρωτόκολλα διέγερσης, το ιστορικό υπερβολικής ανταπόκρισης σε προηγούμενη προσπάθεια εξωσωματικής γονιμοποίησης κ.α.
Οι γυναίκες με υπερβολική ανταπόκριση των ωοθηκών έχουν σημαντικά αυξημένη πιθανότητα να εμφανίσουν σύνδρομο υπερδιέγερσης των ωοθηκών (ΣΥΩ) και πιθανώς τη σοβαρή μορφή του συνδρόμου που είναι μια από τις σοβαρότερες επιπλοκές των προγραμμάτων υποβοηθούμενης αναπαραγωγής.
Στόχος της διεθνούς επιστημονικής κοινότητας είναι να μετατραπεί το ΣΥΩ σε επιπλοκή του παρελθόντος. Συνεπώς, έχουν προταθεί ανά καιρούς διάφορα μέτρα πρόληψης του συνδρόμου, με διαφορετικά επίπεδα αποτελεσματικότητας.
Τα τελευταία χρόνια, έχει γίνει διεθνώς αποδεκτή η στρατηγική της «κλινικής απαλλαγμένης από ΣΥΩ» ή «OHSS-free clinic». Αυτή η στρατηγική πρόληψης του ΣΥΩ, η οποία εφαρμόζεται επιτυχώς στην Ευγονία, περιλαμβάνει 3 κυρίως βήματα, τα οποία πρέπει να εφαρμόζονται σε γυναίκες υψηλού κινδύνου:
- Χρήση πρωτοκόλλου ανταγωνιστών.
- Επαγωγή της τελικής ωρίμανσης των ωαρίων με GnRH αγωνιστή αντί της παραδοσιακής hCG.
- Κατάψυξη όλων των εμβρύων, και μεταφορά τους σε επόμενο κύκλο. Η μεταφορά εμβρύων στον ίδιο νωπό κύκλο μετά τη χορήγηση GnRH αγωνιστή δεν ενδείκνυται διότι σχετίζεται με χαμηλότερα ποσοστά κύησης και υψηλότερα ποσοστά βιοχημικής/παλίνδρομης κύησης εξαιτίας της αρνητικής επίδρασης του GnRH αγωνιστή στο ενδομήτριο.
Η συμβολή της Ευγονίας
Η επιστημονική ομάδα της Ευγονίας διαθέτει μακρά και εκτενή εμπειρία στη διαχείριση γυναικών που βρίσκονται σε υψηλό κίνδυνο εμφάνισης ΣΥΩ, τόσο όσον αφορά στην πρόληψη όσο και στην έγκαιρη διάγνωση του ΣΥΩ, καθιστώντας την Ευγονία διεθνές κέντρο έρευνας αλλά και κλινική αντιμετώπισης του συνδρόμου.
Επιπλέον, η Ευγονία αποδεικνύει τη διεθνή πρωτοπορία και εμπειρία στην πρόληψη και αντιμετώπιση του ΣΥΩ με μεγάλο αριθμό δημοσιευμένων μελετών σε έγκυρα διεθνή επιστημονικά περιοδικά και διαλέξεις σε διεθνή συνέδρια, με επικεφαλής τον Δρ Τρύφωνα Γ. Λαϊνά. Οι δημοσιεύσεις αντανακλούν τη γνώση και την εμπειρία που εφαρμόζονται στην καθημερινή κλινική πρακτική.
Οι πρόσφατες δημοσιεύσεις που σχετίζονται με την πρόληψη αφορούν τη χορήγηση GnRH αγωνιστή για την επαγωγή της τελικής ωρίμανσης των ωαρίων, τα κριτήρια πρόβλεψης σοβαρού ΣΥΩ, καθώς και τη χρήση πρωτοκόλλων ανταγωνιστών που θεωρούνται ασφαλέστερα για τις γυναίκες με υπερβολική ανταπόκριση. (Δείτε επίσης: Πρωτόκολλο ανταγωνιστών).
Δείτε τις δημοσιεύσεις μας:
- Ultrasound and haematological changes during the early luteal phase in women at high risk for developing ovarian hyperstimulation syndrome.
Lainas GT, Lainas TG, Venetis CA, Sfontouris IA, Zorzovilis IZ, Alexopoulou E, Tarlatzis BC, Kolibianakis EM. Ultrasound Obstet Gynecol. 2018 Jan; 51(1):126-133. doi: 10.1002/uog.18949. - The optimal dose of triptorelin for triggering final oocyte maturation in patients at high-risk for OHSS: a randomized clinical trial.
G.T. Lainas, J.K. Bosdou, C.A. Venetis, I.A. Sfontouris, K. Chatzimeletiou, L. Zepiridis, A. Makedos, A. Daniilidis, A. Mitsoli, D. Savvaidou, T.G. Lainas, B.C. Tarlatzis, E.M. Kolibianakis. (2015 Human Reproduction 30 (Suppl 1):i95. Oral presentation: 31st Annual Meeting of ESHRE, Lisbon, Portugal, 14-17 June 2015 - Triggering of final oocyte maturation with gonadotrophin releasing hormone agonist in patients with polycystic ovaries undergoing in vitro fertilization.
TB Tarlatzi, EM Kolibianakis, JK Bosdou, CA Venetis, A Makedos, K Chatzimeletiou, L Zepiridis, G Lainas, IA Sfontouris, T Lainas, BC Tarlatzis Fertility and Sterility 102 (3), e262-e263. Poster: ASRM Annual Meeting, Hawaii USA, 18-22 October 2014 - GnRH agonist for triggering final oocyte maturation in patients with PCO at high risk for severe OHSS: factors predicting live birth in subsequent FRET cycles
Tarlatzi, J. Bosdou, C. Venetis, G. Lainas, I. Sfontouris, A. Makedos, K. Chatzimeletiou, L. Zepiridis, A. Mitsoli, D. Savaidou, T. Lainas, B. Tarlatzis, E. Kolibianakis. (2016) Oral presentation: 32nd Annual Meeting of ESHRE, Helsinki, Finland, 3-6 July 2016 - Flexible GnRH antagonist protocol versus GnRH agonist long protocol in patients with polycystic ovary syndrome treated for IVF: a prospective randomised controlled trial (RCT).
Lainas TG, Sfontouris IA, Zorzovilis IZ, Petsas GK, Lainas GT, Alexopoulou E, Kolibianakis EM. Human Reproduction. 2010 25(3):683-9.
Αντιμετώπιση ΣΥΩ
Αποτελεί παγκόσμια πρωτοπορία η πρόταση της επιστημονικής ομάδας της Ευγονίας για χορήγηση ανταγωνιστή στην ωχρινική φάση με σκοπό την αντιμετώπιση του εγκατεστημένου σοβαρού ΣΥΩ. Η μέθοδος έχει γίνει αποδεκτή διεθνώς ως τριτοβάθμια πρόληψη του ΣΥΩ (tertiary prevention) και αποτελεί τη μοναδική μέθοδο για τη θεραπευτική αντιμετώπιση του εγκατεστημένου σοβαρού ΣΥΩ.
Δείτε τις δημοσιεύσεις μας:
Live births after management of severe OHSS by GnRH antagonist administration in the luteal phase.
Management of severe early ovarian hyperstimulation syndrome by re-initiation of GnRH antagonist.
Με τον όρο ωοθηκικές εφεδρείες εννοούμε τα αποθέματα των ωοθηκών σε αριθμό ωοθυλακίων, που εκφράζεται με τη δυναμική των ωοθηκών να στρατολογούν ωοθυλάκια όταν διεγερθούν με φάρμακα. Με την αύξηση της ηλικίας έχουμε μικρότερη ανταπόκριση των ωοθηκών στις εξωγενείς φαρμακευτικές γοναδοτροπίνες (π.χ. Puregon, Gonal, Altermon, Menopur κ.λπ.).
Ο στόχος της εκτίμησης των ωοθηκικών εφεδρειών είναι να υπολογίσουμε με αξιόπιστο τρόπο τον αριθμό των ωοθυλακίων, και επομένως των ωαρίων, που απομένουν σε μια δεδομένη χρονική στιγμή στις ωοθήκες μιας γυναίκας.
Η ακριβής εκτίμηση των ωοθηκικών εφεδρειών είναι ιδιαίτερα χρήσιμη σε προγράμματα εξωσωματικής γονιμοποίησης. Γιατί βοηθά στην πρόβλεψη της ανταπόκρισης στη διέγερση των ωοθηκών με φαρμακευτικές γοναδοτροπίνες. Έτσι μπορεί κανείς να υπολογίσει με αρκετή ακρίβεια τον αριθμό των ωοθυλακίων που πρόκειται να αναπτυχθούν από την ωοθήκη χορηγώντας το βέλτιστο φαρμακευτικό πρωτόκολλο και τη σωστή δόση.
Ο αριθμός των ωαρίων που θα ληφθούν εξαρτάται από τον αριθμό των ωοθυλακίων που θα αναπτυχθούν και συνδέεται με την πιθανότητα επιτυχίας κυήσεως. Επομένως η σωστή εκτίμηση των ωοθηκικών εφεδρειών προσφέρει μια αξιόπιστη-ακριβέστερη πρόγνωση, στην πιθανότητα επιτυχίας κυήσεως.
Στην Ευγονία, παρακολουθώντας τις επιστημονικές εξελίξεις, χρησιμοποιούμε την υπερηχογραφική εκτίμηση των ωοθηκών (αριθμός καταβολών και όγκος ωοθηκών) με χρήση τεχνολογίας 4D, καθώς τη μέτρηση της ΑΜΗ, FSH και οιστραδιόλης, για τον ακριβή προσδιορισμό των ωοθηκικών εφεδρειών και την εξατομικευμένη επιλογή του βέλτιστου πρωτοκόλλου διέγερσης.
Ωοθυλάκια και ηλικία
Η παραγωγή των ωαρίων μιας γυναίκας ξεκινά κατά τη διάρκεια της εμβρυικής ανάπτυξης της ωοθήκης. Σε αυτή τη φάση τα αρχέγονα γεννητικά κύτταρα, που ονομάζονται ωογόνια, πολλαπλασιάζονται γρήγορα με μιτωτικές διαιρέσεις. Στην 20η εβδομάδα της εμβρυικής ζωής τα ωογόνια φτάνουν περίπου τα 7 εκατομμύρια, που αποτελούν το μέγιστο αριθμό γεννητικών κυττάρων σε ολόκληρη τη ζωή μιας γυναίκας. Από τη στιγμή αυτή, ο αριθμός τους μειώνεται δραματικά με τη διαδικασία της ατρησίας. Έτσι, στη γέννηση αριθμούν περίπου τα 1-2 εκατομμύρια, ενώ στην ήβη απομένουν περίπου 300-400.000. Αυτό το απόθεμα δεν ανανεώνεται, αλλά μειώνεται προοδευτικά με την πάροδο της ηλικίας της γυναίκας. Στην ηλικία των 37 ετών στην ωοθήκη βρίσκονται περίπου 25.000 αρχέγονα ωοθυλάκια, ενώ στη εμμηνόπαυση απομένουν περίπου 1000, τα οποία εξαφανίζονται μέχρι τα 71 έτη.
Πρόκειται για τη μέτρηση στο βασικό υπερηχογράφημα των ωοθυλακίων με κοιλότητα (άντρο, antral follicles). Τα ωοθυλάκια αυτά, γνωστά και ως «καταβολές», είναι μικρού μεγέθους (2-8mm), και μπορούν να μετρηθούν στο βασικό υπερηχογράφημα την 2η-3η ημέρα του κύκλου.
Πρόσφατες μελέτες καθώς και η συσσωρευμένη κλινική πείρα δείχνουν ότι η μέτρηση των ωοθυλακίων με άντρο αποτελεί ισχυρό προγνωστικό παράγοντα για την εκτίμηση των ωοθηκικών εφεδρειών, αφού αντανακλά σε μεγάλο βαθμό τα αποθέματα των αρχέγονων ωοθυλακίων (δηλ. το σύνολο των πολύ μικρών ωοθυλακίων, μη ορατών στον υπέρηχο) των ωοθηκών. Με εφαρμογή μιας πολύπλοκης στατιστικής ανάλυσης (multivariate logistic regression analysis), ερευνητές έχουν δείξει ότι ο αριθμός των καταβολών στο βασικό υπερηχογράφημα, σε συνδυασμό με την ηλικία της γυναίκας, είναι ο καλύτερος προγνωστικός δείκτης για τα ωοθυλάκια που πρόκειται να αναπτυχθούν μετά από φαρμακευτική διέγερση των ωοθηκών.
Κάθε αρχέγονο ωοθυλάκιο περιέχει ένα ανώριμο ωάριο, το οποίο δυνητικά θα αναπτυχθεί και θα ωριμάσει κάποια στιγμή στο μέλλον, εντός της αναπαραγωγικής ζωής μιας γυναίκας. Έτσι, όταν υπάρχει μικρός αριθμός ωοθυλακίων με άντρο στο βασικό υπέρηχο, αυτό σημαίνει ότι υπάρχει αντίστοιχα μικρός αριθμός αρχέγονων ωοθυλακίων, δηλαδή χαμηλές ωοθηκικές εφεδρείες. Αντίθετα, υπερβολικά μεγάλος αριθμός ωοθυλακίων με άντρο αποτελεί ένδειξη για πολυκυστικές ωοθήκες.
Η εκτίμηση των ωοθηκικών εφεδρειών με διακολπική υπερηχογραφική μέτρηση καταβολών, σε συνδυασμό με την εκτίμηση της FSH, της οιστραδιόλης και ΑΜΗ, προσφέρει σημαντικές πληροφορίες για μελλοντικό κύκλο εξωσωματικής, όπως:
- Την απόκριση των ωοθηκών στη φαρμακευτική διέγερση, δηλαδή τον αριθμό των ωοθυλακίων που πρόκειται να αναπτυχθούν. Η πρόβλεψη της απόκρισης είναι περισσότερο ακριβής σε υπερβολικά χαμηλό ή υψηλό αριθμό καταβολών. Αντίθετα, ένας ενδιάμεσος αριθμός καταβολών αποτελεί λιγότερο ισχυρό προγνωστικό δείκτη.
- Τον αριθμό των ωαρίων που θα συλλεχθούν
- Την πιθανότητα ακύρωσης του κύκλου
- Το βέλτιστο πρωτόκολλο διέγερσης
- Την ποιότητα των ωαρίων και εμβρύων
- Τις πιθανότητες επιτυχίας κύησης
Η FSH (Follicle stimulation hormone) είναι μια ορμόνη η οποία διεγείρει την ωοθήκη και προάγει την ανάπτυξη των ωοθυλακίων. Η FSH παράγεται από την υπόφυση. Η υπόφυση είναι ένας αδένας στη βάση του εγκεφάλου που εκκρίνει ορμόνες για τη ρύθμιση της λειτουργίας του θυρεοειδή αδένα, των επινεφριδίων, των γονάδων (όρχεων – ωοθηκών) και επίσης αυξητική ορμόνη και προλακτίνη. Για τη λειτουργία των γονάδων η υπόφυση εκκρίνει δύο ορμόνες που ονομάζονται γοναδοτροπίνες. Η θυλακιοτρόπος ορμόνη (FSH, Follicle stimulation hormone) προάγει την ανάπτυξη των ωοθυλακίων και η ωχρινοποιητική ορμόνη (LH, luteinizing hormone), προάγει τη στεροειδογένεση στην ωοθήκη και είναι υπεύθυνη για την τελική ωρίμανση του ωαρίου, την ωοθυλακιορρηξία, την έναρξη και τη συνέχιση της λειτουργίας του ωχρού σωματίου.
Οι δύο γοναδοτροπίνες FSH και LΗ παράγονται και αποθηκεύονται στα γοναδοτρόπα κύτταρα της υπόφυσης και ασκούν τη βιολογική δράση τους στις γονάδες (ωοθήκες-όρχεις) μέσω των υποδοχέων τους που βρίσκονται στα όργανα στόχους.
Η ρύθμιση της έκκρισης της FSH και LH γίνεται από την ορμόνη GnRH η οποία εκκρίνεται κατά ώσεις από τον υποθάλαμο. Έτσι και η έκκριση των γοναδοτροπινών FSH και LH γίνεται κατά ώσεις. Όπως είδαμε, η υπόφυση τελεί υπό τον έλεγχο του υποθαλάμου, μέσω της GnRH. Αντιστρόφως, η έκκριση ορμονών από την υπόφυση και τον υποθάλαμο επηρεάζεται από τα επίπεδα των ορμονών των ωοθηκών. Υπάρχει επομένως ένας ορμονικός άξονας υποθάλαμος – υπόφυση – ωοθήκες, με μηχανισμό παλίνδρομης αλληλορύθμισης. Η οιστραδιόλη που παράγεται από την ωοθήκη ασκεί αρνητική ανάδραση (δηλαδή ανασταλτική δράση) στην έκκριση της FSH και θετική ανάδραση στην έκκριση LH.
Μετά από μετρήσεις βρέθηκε ότι τα επίπεδα της GnRH είναι μικρότερα στα παιδιά και μεγαλύτερα στους ενήλικες. Βρίσκονται επίσης αυξημένα στο μέσο του γεννητικού κύκλου (ωοθυλακιορρηξία). Τα επίπεδα της GnRH είναι υψηλότερα στη μεταεμμηνοπαυσιακή γυναίκα απ’ ότι στη γυναίκα αναπαραγωγικής ηλικίας. Ανάλογη πορεία ακολουθούν και οι γοναδοτροπίνες. Η μεταεμμηνοπαυσιακή περίοδος στη γυναίκα χαρακτηρίζεται από κατάργηση σχεδόν λειτουργίας των ωοθηκών και παράλληλη υπέρμετρη αύξηση της έκκρισης των γοναδοτροπινών FSH και LH από την υπόφυση.
Η αύξηση της FSH και LH στην εμμηνόπαυση δεν είναι απότομη και αιφνίδια όπως συμβαίνει μετά αφαίρεση των ωοθηκών.
Έχει προηγηθεί η περίοδος προοδευτικής έκπτωσης της λειτουργίας των ωοθηκών δηλαδή μια περίοδος μειωμένης γονιμότητας που έχει σαν τελευταίο σταθμό την εμμηνόπαυση και ονομάζεται κλιμακτήριος. Στην περίοδο αυτή παρατηρούνται αυξημένα επίπεδα FSH.
Φαίνεται δηλαδή σαν μια προσπάθεια της υπόφυσης με τα συνεχώς αυξανόμενα επίπεδα γοναδοτροπινών και ιδίως FSH να «διεγείρει» την ωοθήκη στρατολογώντας και αναπτύσσοντας ωοθυλάκια με σκοπό να διατηρήσει την γονιμότητα. Η ωοθήκη όμως έχει «μειωμένες εφεδρείες» και δεν ανταποκρίνεται στις προσταγές της υπόφυσης.
Συμπερασματικά τα αυξημένα επίπεδα FSH δείχνουν «μειωμένες ωοθηκικές εφεδρείες» και αυξημένη βιολογική ηλικία ωοθηκών.
Οιστραδιόλη (Ε2 ή 17-β οιστραδιόλη)
Η οιστραδιόλη είναι μία ορμόνη που παράγεται κυρίως στις γονάδες (ωοθήκες και όρχεις) . Είναι το κυρίαρχο οιστρογόνο κατά τη διάρκεια της αναπαραγωγικής ηλικίας στη γυναίκα. Η οιστραδιόλη παρατηρείται και στους άνδρες και παράγεται σαν ενεργό προϊόν μεταβολισμού της τεστοστερόνης. Τα επίπεδα της στους άνδρες είναι ανάλογα με εκείνα των μετεμμηνοπαυσιακών γυναικών. Η οιστραδιόλη δεν έχει μόνο μια σημαντική επίδραση στην αναπαραγωγική και σεξουαλική λειτουργία αλλά έχει επίσης επίδραση και σε άλλα όργανα όπως είναι τα οστά. Κατά τη διάρκεια της αναπαραγωγικής ηλικίας, το μεγαλύτερο ποσό της οιστραδιόλης στις γυναίκες παράγεται στα κοκκώδη κύτταρα των ωοθυλακίων στις ωοθήκες των γυναικών. Μικρότερα ποσά παράγονται στα επινεφρίδια και στους άνδρες παράγονται στους όρχεις.
Μέτρηση της οιστραδιόλης
Η μέτρηση της οιστραδιόλης στις γυναίκες αντανακλά τη δραστηριότητα των ωοθηκών. Επίσης η μέτρηση της οιστραδιόλης κατά τη διάρκεια της θεραπείας για υπογονιμότητα αντανακλά την ανάπτυξη του ωοθυλακίου και είναι πολύ χρήσιμη για την παρακολούθηση της θεραπείας. Όγκοι οι οποίοι παράγουν οιστρογόνα εμφανίζουν επίμονα υψηλές τιμές οιστραδιόλης και άλλων οιστρογόνων. Στην πρόωρη εφηβεία τα επίπεδα της οιστραδιόλης είναι αναντίστοιχα υψηλά. Η μέτρηση της τιμής της οιστραδιόλης σε συνδυασμό με τη μέτρηση της FSH την 2η με 3η ημέρα του κύκλου προσδιορίζουν τα ωοθηκικά αποθέματα της γυναίκας, διότι μια φυσιολογική FSH (<10) μπορεί να είναι φαινομενικά φυσιολογική αν η οιστραδιόλη είναι υψηλή (>60pg/ml).
Δείτε επίσης: Ωοθηκικές εφεδρείες
Προσδιορισμός καταβολών ωοθυλακίων
FSH (Follicle stimulation hormone)
Αντιμυλλέριος ορμόνη (antimullerian hormone – AMH)
Η ΑΜΗ είναι μια διμερής γλυκοπρωτεΐνη και ανήκει στην οικογένεια των αυξητικών παραγόντων TGF-β. Στον άνδρα, παράγεται από τα κύτταρα Sertoli των όρχεων και η κύρια δράση της είναι η υποστροφή του πόρου του Muller στα άρρενα έμβρυα κατά τη φυλετική διαφοροποίηση, την 8η-10η εβδομάδα της εμβρυϊκής ζωής.
Στη γυναίκα, η ΑΜΗ παράγεται από τα μικρά ωοθυλάκια (<6 mm), των ωοθηκών. Η παραγωγή της ΑΜΗ μειώνεται προοδευτικά με την αύξηση της διαμέτρου του ωοθυλακίου και είναι πρακτικά μη ανιχνεύσιμη σε ωοθυλάκια >8 mm.
Μεγάλος αριθμός μελετών προτείνουν ότι η ΑΜΗ αντανακλά σε μεγάλο βαθμό το συνολικό αριθμό των ωοθυλακίων που απομένουν στις ωοθήκες, δηλαδή είναι ένας ισχυρός δείκτης των ωοθηκικών εφεδρειών, και προγνωστικός παράγοντας της απόκρισης των ωοθηκών σε επικείμενη προσπάθεια εξωσωματικής. Υποστηρίζεται από ερευνητές ότι η μέτρηση της ΑΜΗ είναι εξίσου αξιόπιστη με την υπερηχογραφική μέτρηση των καταβολών ωοθυλακίων, η οποία αποτελεί τον κατεξοχήν προγνωστικό δείκτη των ωοθηκικών εφεδρειών. Τα επίπεδα της ΑΜΗ μειώνονται με την πάροδο της ηλικίας της γυναίκας και τη μείωση των ωοθηκικών αποθεμάτων, ενώ ταυτόχρονα μειώνεται και ο αριθμός των αναπτυσσόμενων ωοθυλακίων που είναι ορατά στον υπέρηχο. Αντίθετα, σε περιπτώσεις μεγάλου αριθμού ωοθυλακίων, όπως σε γυναίκες με πολυκυστικές ωοθήκες, τα επίπεδα της ΑΜΗ είναι υπερβολικά αυξημένα.
Έχει προταθεί επίσης ότι τα επίπεδα της ΑΜΗ στο αίμα αποτελούν προγνωστικό παράγοντα για τις πιθανότητες επιτυχίας ενός επακόλουθου κύκλου εξωσωματικής γονιμοποίησης, αν και οι απόψεις διίστανται.
Οι φυσιολογικές τιμές της ΑΜΗ ποικίλλουν και εξαρτώνται από τη μέθοδο και από το εργαστήριο όπου διενεργήθηκε η μέτρηση. Με βάση τη βιβλιογραφία και τη δική μας εμπειρία, η κατηγοριοποίηση των τιμών ΑΜΗ έχει ως εξής:
| Τιμή AMH | Ερμηνεία |
| > 3.0 ng/ml | Υψηλά επίπεδα (συνήθως σε πολυκυστικού τύπου ωοθήκες) |
| > 1.0 ng/ml | Φυσιολογικά |
| 0.7 – 0.9 ng/ml | Κατώτερα φυσιολογικά |
| 0.3 – 0.6 ng/ml | Χαμηλά επίπεδα |
| < 0.3 ng/ml | Πολύ χαμηλά επίπεδα |
Στην Ευγονία, παρακολουθώντας τις επιστημονικές εξελίξεις, χρησιμοποιούμε τη μέτρηση της ΑΜΗ, σε συνδυασμό με την υπερηχογραφική εκτίμηση των ωοθηκών (αριθμός καταβολών και όγκος ωοθηκών) και τα επίπεδα της FSH και οιστραδιόλης, για τον προσδιορισμό των ωοθηκικών εφεδρειών και επιλογή του βέλτιστου πρωτοκόλλου διέγερσης.

Παρακολούθηση κατά τη διάρκεια της θεραπείας
Στη φάση διέγερσης των ωοθηκών ελέγχουμε:
- Την ανάπτυξη των ωοθυλακίων και το αυξανόμενο πάχος του ενδομητρίου (με διακολπικά υπερηχογραφήματα).
- Τα επίπεδα ορμονών, όπως Ε2, LH, PRG (με αιμοληψίες).
Θα απαιτηθούν συνολικά περίπου 4-6 πρωϊνές επισκέψεις στη Μονάδα μας.

Φυσιολογικά, υπάρχει συσχέτιση του αριθμού και του μεγέθους των ωοθυλακίων με την παραγόμενη οιστραδιόλη και επομένως με το πάχος του ενδομητρίου. Η ηχογένεια επίσης του ενδομητρίου έχει μεγάλη σημασία και ελέγχεται η «τριπλή διαστρωμάτωσή» του στη διάρκεια της διέγερσης. Η υπερηχογραφική εκτίμηση και οι ορμονικοί προσδιορισμοί γίνονται συνήθως σε συγκεκριμένες ημέρες διέγερσης.

Ο διευθυντής σε συνεργασία με τους ιατρούς της Μονάδας και τις μαίες αξιολογούν τα αποτελέσματα και τα συνεκτιμούν με τις προηγούμενες μετρήσεις και το ιστορικό. Αποφασίζεται η δόση των φαρμάκων, η ημέρα επανελέγχου και άλλες οδηγίες που καταγράφονται στον προσωπικό σας φάκελο. Οι μαίες αναλαμβάνουν να σας ενημερώσουν αναλυτικά και υπεύθυνα για την πορεία του δικού σας προγράμματος, την αγωγή και τις δόσεις των φαρμάκων, καθώς και την ημέρα επανελέγχου.
Θεραπεία και τρόπος ζωής
Κατά τη διάρκεια της φαρμακευτικής αγωγής δεν χρειάζεται να αλλάξετε τον τρόπο ζωής σας, ή να τροποποιήσετε τις συνήθειές σας που αφορούν την εργασία, την άσκηση, τη διατροφή, τις σεξουαλικές επαφές.
Ο σύζυγος, αν κριθεί αναγκαίο από τα αποτελέσματα των προκαταρκτικών εξετάσεων, λαμβάνει προληπτικά αντιβιοτική αγωγή με την έναρξη της δικής σας θεραπείας.
Ψυχολογική υποστήριξη
Σε πολλά ζευγάρια το πρόβλημα της υπογονιμότητας έχει ψυχολογικές προεκτάσεις. Η συναισθηματική επιβάρυνση είναι μεγαλύτερη αν έχουν προηγηθεί μακροχρόνιες προσπάθειες για την αντιμετώπισή της ή όταν η εξωσωματική γονιμοποίηση είναι η «τελευταία ευκαιρία» για να αποκτήσουν το δικό τους παιδί.
Η «Ευγονία» σας δίνει τη δυνατότητα να επικοινωνήσετε με την ψυχολόγο μας η οποία διαθέτει σχετική εξειδίκευση. Έχει αποδειχθεί ότι η ψυχολογική υποστήριξη μειώνει το συναισθηματικό «φορτίο» και σας βοηθά στην προσπάθειά σας. Γι’ αυτόν το λόγο σας ενθαρρύνουμε να απευθυνθείτε στην ψυχολόγο της Μονάδας μας.
Πρόκειται για ανώδυνη διαδικασία, που μιμείται την εμβρυομεταφορά. Έτσι, καταγράφουμε με ακρίβεια τις ιδιαιτερότητες του τραχήλου της μήτρας και είμαστε ανάλογα προετοιμασμένοι για την ημέρα της εμβρυομεταφοράς. Συνήθως την ίδια ημέρα με τον έλεγχο της καταστολής στο μακρό πρωτόκολλο ή στην αρχή της διέγερσης στα άλλα πρωτόκολλα (ανταγωνιστών, βραχύ κ.λπ.) πραγματοποιείται έλεγχος της διαβατότητας του τραχήλου με έναν καθετήρα εμβρυομεταφοράς.

Την ημέρα που τα ωοθυλάκια έχουν ωριμάσει αρκετά, προσδιορίζεται η ακριβής ώρα που θα πρέπει να γίνει η τελευταία ένεση, η οποία θα προγραμματίσει την τελική ωρίμανση των ωαρίων και την ωοθυλακιορρηξία (Ovitrelle), καθώς και η δόση που θα απαιτηθεί.
Αυτή η ένεση είναι χοριακή γοναδοτροπίνη, η οποία μιμείται τη δράση της LH και προκαλεί την τελική ωρίμανση των ωαρίων και την ωοθυλακιορρηξία. Η ένεση γίνεται αργά το βράδυ ή και μετά τα μεσάνυκτα, η δε ωοθυλακιορρηξία αναμένεται περίπου 36 ώρες αργότερα.
Εναλλακτικά σε περιπτώσεις ασθενών υψηλού κινδύνου για σύνδρομο υπερδιέγερσης ωοθηκών(ΣΥΩ) μπορεί να χρησιμοποιηθεί GnRH αγωνιστής (Arvekap, Gonapeptyl, Daronda) αντικαθιστώντας την ένεση της χοριακής γοναδοτροπίνης. Προϋπόθεση για την χρησιμοποίηση του να έχει προηγηθεί θεραπεία με πρωτόκολλο ανταγωνιστών.
Η ένεση αυτή ολοκληρώνει και την επίπονη φάση των καθημερινών ενέσεων. Μετά από αυτήν, διακόπτονται όλα τα φάρμακα που περιέχουν ανάλογα της GnRH και γοναδοτροπίνες. Η επόμενη ημέρα είναι ημέρα ξεκούρασης και προετοιμασίας για την ωοληψία.
Η τελευταία αυτή ένεση έχει σημαντικές ιδιαιτερότητες. Η χορήγηση του φαρμάκου πρέπει να γίνει σε συγκεκριμένη ώρα, διότι από αυτήν εξαρτάται η ώρα της ωοληψίας: εάν αποπειραθούμε να συλλέξουμε τα ωάρια πολύ νωρίτερα από τις 36 ώρες μετά τη χορήγηση του φαρμάκου, θα παραλάβουμε ανώριμα ωάρια. Αντιθέτως, εάν η ένεση έχει γίνει νωρίτερα από την προγραμματισμένη ώρα, υπάρχει κίνδυνος να έχει επέλθει ωοθυλακιορρηξία και τα ωάρια να χαθούν.
Εάν η ένεση αυτή δε γίνει καθόλου, η ωοληψία θα πρέπει να ακυρωθεί ή να αναβληθεί. Τα ωάρια δεν θα έχουν ωριμάσει και θα είναι αδύνατον να τα συλλέξουμε από την ωοθήκη. Εάν δε γίνει η ένεση πρέπει απαραίτητα να ενημερωθεί η Μονάδα το επόμενο πρωινό, για να επαναπρογραμματισθεί η ωοληψία και να μη χαθεί ο κύκλος.
Ροή προγράμματος
Ένα πολύ μικρό ποσοστό των γυναικών που αρχίζουν φάρμακα για εξωσωματική γονιμοποίηση είναι πιθανόν να χρειαστεί να διακόψουν το πρόγραμμα της θεραπείας. Η ακύρωση ενός θεραπευτικού κύκλου προτείνεται όταν η ανταπόκριση των ωοθηκών στα φάρμακα δεν είναι η αναμενόμενη. Στόχος είναι πάντοτε να δοθούν οι καλύτερες πιθανότητες επιτυχίας στον συγκεκριμένο κύκλο.
Η ακύρωση κατά τη διάρκεια της ροής του προγράμματος προτείνεται κυρίως στις εξής περιπτώσεις:
- Στη φάση της διέγερσης με γοναδοτροπίνες είναι δυνατόν να διαπιστώσουμε μειωμένη ωοθηκική ανταπόκριση. Εάν μετά τη διόρθωση της ημερήσιας δόσης γοναδοτροπινών από τους ιατρούς της Μονάδας η ανταπόκριση των ωοθηκών εξακολουθεί να είναι χαμηλή ή ανύπαρκτη, προτείνεται η διακοπή της θεραπείας και η επανένταξη σε άλλο κύκλο, ίσως με διαφορετικό φαρμακευτικό σχήμα, ή με μεγαλύτερη δόση έναρξης των γοναδοτροπινών.
- Στο μακρό πρωτόκολλο είναι πιθανό να διακοπεί η θεραπεία στη φάση της καταστολής, είτε λόγω ανάπτυξης κάποιας λειτουργικής κύστης, η οποία υποτροπιάζει μετά την παρακέντηση, είτε λόγω «ανεπαρκούς» καταστολής της ωοθηκικής λειτουργίας.
- Στα πρωτόκολλα θεραπειών για την τοποθέτηση κρυοσυντηρημένων εμβρύων προτείνεται η διακοπή της αγωγής όταν το πάχος ή η ηχογένεια του ενδομητρίου κρίνονται μη ικανοποιητικά.
- Επίσης, είναι δυνατόν το πρόγραμμα να μην φθάσει στο τελικό του στάδιο (εμβρυομεταφορά) για διαφόρους λόγους όπως είναι η ανεπιτυχής ωοληψία (δεν συλλέγονται ωάρια), η αποτυχία γονιμοποίησης, η έλλειψη αυλάκωσης των εμβρύων, ή ακόμη η μη επιβίωση όλων των κρυοσυντηρημένων εμβρύων κατά την απόψυξή τους. Ωστόσο, η πιθανότητα να συμβεί κάτι τέτοιο είναι εξαιρετικά σπάνια (της τάξης του 1-4% των κύκλων, ανάλογα κυρίως με την ηλικία της γυναίκας).
Ωοληψία είναι η διαδικασία λήψης των ωαρίων από τις ωοθήκες. Γίνεται σε ειδική αίθουσα της Μονάδας υπό άσηπτες συνθήκες χειρουργείου, σε προγραμματισμένη ώρα, περίπου 35-36 ώρες μετά την τελευταία ένεση Ovitrelle).
Η ωοληψία διενεργείται από το γυναικολόγο διακολπικά, υπό συνεχή υπερηχογραφικό έλεγχο, ώστε να υπάρχει ακρίβεια στους χειρισμούς του. Τα ωοθυλάκια παρακεντώνται διαδοχικά μέσω μιας βελόνης, που διαπερνά το τοίχωμα του κόλπου.
Το περιεχόμενο του κάθε ωοθυλακίου αναρροφάται σε ειδικά σωληνάρια και παραδίδεται αμέσως στο εμβρυολογικό εργαστήριο. Ο εμβρυολόγος εντοπίζει τα ωάρια και τα τοποθετεί σε ειδικά μικρά δοχεία, που ονομάζονται τρυβλία, με καλλιεργητικό θρεπτικό υλικό.
Όλα τα χρησιμοποιούμενα υλικά έχουν ειδικές προδιαγραφές, ώστε να διασφαλίζεται ότι δεν είναι τοξικά για τους γαμέτες ή τα έμβρυα.
Εάν το ωάριο δεν έχει συλλεγεί, ο γυναικολόγος εφαρμόζει έκπλυση του ωοθυλακίου με ένα ισότονο διάλυμα (μία έως τρεις φορές, έως ότου αποκολληθεί το ωάριο). Για το σκοπό αυτό χρησιμοποιούμε στην Ευγονία σήμερα βελόνη διπλού αυλού με ειδικό σύστημα σωληνώσεων που επιτρέπουν την έγχυση του ειδικού καλλιεργητικού μέσου έκπλυσης.
Για την αναρρόφηση του ωοθυλακικού υγρού το σύστημα βελόνης-σωληνώσεων καταλήγει σε ηλεκτρονική αναρροφητική αντλία με ψηφιακή ένδειξη της υποπίεσης που έχει επιλεγεί. Σημειωτέον ότι τα ωάρια είναι ευαίσθητα στην υποπίεση και η ρύθμιση της αντλίας σε καθορισμένα επιτρεπτά όρια είναι σημαντική.
Όπως προαναφέραμε το περιεχόμενο του κάθε ωοθυλακίου (ωοθυλακικό υγρό) μαζί με το ωάριο και με τα κοκκιώδη κύτταρα αναρροφάται σε ειδικά σωληνάρια και παραδίδεται στο εμβρυολογικό εργαστήριο.
Ο εμβρυολόγος εντοπίζει τα ωάρια, τα απομονώνει από το ωοθυλακικό υγρό και τα τοποθετεί σε ειδικά μικρά δοχεία, που ονομάζονται τρυβλία και περιέχουν ειδικό καλλιεργητικό θρεπτικό μέσον. Όλα τα χρησιμοποιούμενα υλικά υπακούουν σε αυστηρότατες ποιοτικές προδιαγραφές, προκειμένου να διασφαλίζεται η απουσία τοξικότητας για τους γαμέτες και τα έμβρυα.
Τα τρυβλία εν συνεχεία τοποθετούνται σε επωαστικό κλίβανο υπό τις κατάλληλες συνθήκες καλλιέργειας (σκοτάδι, θερμοκρασία 37ºC, ατμόσφαιρα 5% CO2, υγρασία 100%). Κατά κανόνα, σε κάθε τρυβλίο τοποθετούνται 1-4 ωάρια, ανάλογα με την τεχνική που εφαρμόζεται (υπάρχουν ορισμένες εργαστηριακές παραλλαγές της τεχνικής, οι οποίες όμως δεν επηρεάζουν τη συνέχεια των γεγονότων και γι' αυτό δεν περιγράφονται με λεπτομέρεια).
Ανάλογα με το πάχος, το μέγεθος και την πυκνότητα των κοκκιωδών στοιβάδων, οι εμβρυολόγοι είναι δυνατόν να εκτιμήσουν κατά προσέγγιση την ωριμότητα των ωαρίων.
Εκτός από την ωριμότητα των περιβλημάτων του, το ωάριο πρέπει να έχει ωριμάσει και ως προς το περιεχόμενο του πυρήνα του. Σε αντίθεση με τα άλλα κύτταρα του οργανισμού, τα ωάρια και τα σπερματοζωάρια περιέχουν το μισό αριθμό χρωμοσωμάτων (δηλαδή μόνο ένα αντίτυπο του κάθε χρωμοσώματος στον πυρήνα τους). Έτσι το ώριμο ωάριο περιέχει 22+Χ χρωμοσώματα, ενώ το σπερματοζωάριο είτε 22+Χ είτε 22+Υ. Όταν συνενωθούν με τη γονιμοποίηση, δημιουργείται και πάλι ένα κύτταρο με κανονική πυρηνική σύσταση, δηλαδή με δύο αντίτυπα του κάθε χρωμοσώματος. Ένα ωάριο που έχει ωριμάσει από χρωμοσωματική άποψη (πυρηνική ωρίμανση), έχει ουσιαστικά αποβάλει τη δεύτερη σειρά των χρωμοσωμάτων του με τη μορφή ενός μικρού κυττάρου, το οποίο βρίσκεται κι' αυτό κάτω από τη διαφανή ζώνη. Το κύτταρο αυτό ονομάζεται πολικό σωμάτιο. Συνεπώς, η παρουσία του πολικού σωματίου σημαίνει ότι το ωάριο είναι «πραγματικά» ώριμο.
Κατά την εφαρμογή της κλασσικής γονιμοποίησης (IVF), η παρουσία των κοκκιωδών κυττάρων γύρω από τη διαφανή ζώνη είναι απαραίτητη, γεγονός που δεν επιτρέπει να διακρίνουμε το πολικό σωμάτιο. Στην περίπτωση αυτή βασιζόμαστε κυρίως στη μορφολογική παρατήρηση των κοκκιωδών στοιβάδων μετά την ωοληψία. Αντίθετα, στη μέθοδο της μικρογονιμοποίησης (ICSI) είναι απαραίτητη η αφαίρεση των κοκκιωδών κυττάρων για τον εντοπισμό του πολικού σωματίου και το διαχωρισμό των ώριμων ωαρίων προς γονιμοποίηση, καθώς και για τη διευκόλυνση των χειρισμών του ωαρίου κατά τη διαδικασία της μικρογονιμοποίησης.

-
Είναι επώδυνη;
Η ωοληψία είναι πρακτικά ανώδυνη αφού γίνεται υπό ενδοφλέβια αναλγησία (μέθη), την οποία σας χορηγεί ειδικός αναισθησιολόγος. Διαρκεί 20-30 λεπτά. Στη συνέχεια, θα παραμείνετε για παρακολούθηση και ανάπαυση σε θάλαμο νοσηλείας για περίπου 30 λεπτά έως 1 ώρα.
Πριν την αναχώρησή σας από τη Μονάδα, θα σας γίνει ο καθιερωμένος έλεγχος και υπερηχογράφημα. Μαζί με τις αναλυτικές οδηγίες που θα σας δώσουμε για τη συνέχεια θα ενημερωθείτε, επίσης, και για τον αριθμό των ωαρίων που συλλέξαμε.
-
Ποια προετοιμασία χρειάζεται;
Την προηγούμενη ημέρα της ωοληψίας:
- Ελαφρύ δείπνο
- Ευπρεπισμός (ξύρισμα)
- Υποκλυσμός του εντέρου (σε δυσκοιλιότητα)
- Κολπική πλύση με betadine vaginal douche και πλύσιμο των έξω γεννητικών οργάνων
Την ημέρα της ωοληψίας:
- Παρακαλούμε να είστε στη Μονάδα την προκαθορισμένη ώρα μαζί με τον σύντροφο/ σύζυγό σας
- Να είστε νηστική (όχι τροφή, νερό, τσίχλα), χωρίς βαμμένα νύχια ή άρωμα
- Να έχετε όλο το πρωινό σας ελεύθερο
Είναι επικίνδυνη;
Η πιθανότητα τραυματισμού ή πρόκλησης φλεγμονής εσωτερικών οργάνων εκτιμάται διεθνώς ως ελάχιστη. Μάλιστα, σε έμπειρα χέρια γυναικολόγου και αναισθησιολόγου γίνεται πρακτικά αμελητέα έως μηδενική. Το χειρουργείο είναι εξοπλισμένο με όλα τα μηχανήματα που χρειάζεται ο αναισθησιολόγος για να αντιμετωπίσει με τον καλύτερο τρόπο κάθε πιθανή απρόσμενη αντίδραση.
-
Άλλες πληροφορίες
 Ωάρια από ωοληψία. Τα ωάρια έχουν αναγνωριστεί από τον εμβρυολόγο και τοποθετούνται σε τρυβλία με καλλιεργητικό υλικό (αρχείο ΕΥΓΟΝΙΑΣ)
Ωάρια από ωοληψία. Τα ωάρια έχουν αναγνωριστεί από τον εμβρυολόγο και τοποθετούνται σε τρυβλία με καλλιεργητικό υλικό (αρχείο ΕΥΓΟΝΙΑΣ)
Επισημαίνεται ότι ο αριθμός των συλλεγομένων ωαρίων μπορεί να είναι μικρότερος από τον αριθμό των ωοθυλακίων που ανιχνεύονται στο υπερηχογράφημα, διότι μπορεί κάποια ωοθυλάκια να μην περιέχουν ωάριο (σύνδρομο κενού ωοθυλακίου).
Η πιθανότητα να μη ληφθούν ωάρια λόγω τεχνικού σφάλματος είναι αμελητέα σε χέρια έμπειρου γυναικολόγου αναπαραγωγής και έμπειρου εμβρυολόγου. Αντιστρόφως, είναι δυνατόν να συλλεγούν περισσότερα ωάρια, ιδίως εάν ο αριθμός των ωοθυλακίων υπερβαίνει τα 8-10 στην κάθε ωοθήκη. Αυτό οφείλεται στην ίδια την απεικονιστική μέθοδο: η εικόνα του υπερηχογραφήματος έχει δύο διαστάσεις, οπότε είναι αδύνατον να φανεί ένα ωοθυλάκιο που βρίσκεται «πίσω» από το μετρώμενο (όταν όμως το πρώτο ωοθυλάκιο έχει παρακεντηθεί, «εμφανίζεται» το άλλο, το οποίο βρίσκεται πίσω του και επικαλύπτεται απο το πρώτο).
Συνήθως, τα ωάρια που συλλέγονται κατά την ωοληψία δεν είναι όλα γονιμοποιήσιμα. Για να μπορούν να γονιμοποιηθούν, τα ωάρια θα πρέπει να είναι ώριμα, δηλαδή να είναι στο σωστό στάδιο ανάπτυξης χρωμοσωμικά και κυτταροπλασματικά, καθώς και να είναι καλής ποιότητας. Κατά την κλασική εξωσωματική γονιμοποίηση (IVF), περίπου το ένα τρίτο των ώριμων ωαρίων δεν γονιμοποιούνται και η ανάλυση αυτών των ωαρίων έχει δείξει πως αυτό οφείλεται κατά κανόνα στην απουσία διείσδυσης σπερματοζωαρίου. Ακόμη όμως και στην περίπτωση της μικρογονιμοποίησης (ΙCSI) που το σπερματοζωάριο τοποθετείται μέσα στο κυτταρόπλασμα του ωάριου για να γίνει η γονιμοποίηση δεν γονιμοποιούνται όλα τα ωάρια. Αυτό μπορεί να οφείλεται είτε στην ανικανότητα του ωαρίου να αντιδράσει με το σπερματοζωάριο, είτε στην ανικανότητα του σπερματοζωαρίου να ενεργοποιήσει το μηχανισμό γονιμοποίησης.
Ωριμότητα ωαρίων
Η ωριμότητα των ωαρίων είναι απαραίτητη προϋπόθεση για την γονιμοποίησή τους. Μόνον τα ώριμα ωάρια έχουν υποστεί τη βιολογική διαδικασία της «μειωτικής» διαίρεσης με αποτέλεσμα να έχουν 23 χρωματοσώματα (απλοειδή κύτταρα). Έτσι είναι έτοιμα να γονιμοποιηθούν από το σπερματοζωάριο το οποίο έχοντας ήδη υποστεί τη διαδικασία της μείωσης περιέχει 23 χρωματοσώματα (απλοειδές κύτταρο). Το έμβρυο λοιπόν που θα προκύψει θα έχει το φυσιολογικό αριθμό των 46 χρωματοσωμάτων. Η πυροδότηση της τελικής ωρίμανσης των ωαρίων (triggering) προκαλείται αποκλειστικά από την ορμόνη LH ή τη χορήγηση της χοριακής γοναδοτροπίνης (hCG-Pregnyl-Ovitrelle) στα προγράμματα υποβοηθούμενης αναπαραγωγής.
Στάδιο μετάφασης ΙΙ (ΜΙΙ) του ωαρίου
Έτσι χαρακτηρίζεται ένα πλήρως ώριμο και επομένως γονιμοποιήσιμο ωάριο. Το στάδιο της μετάφασης ΙΙ (ΜΙΙ) δηλώνει την ολοκλήρωση της διαδικασίας ωρίμανσης του ωαρίου. Στο τελικό στάδιο της ωρίμανσης του ωαρίου συντελείται η πρώτη μειωτική διαίρεση του ωαρίου το οποίο βρίσκεται στο στάδιο μετάφασης ΙΙ (ΜΙΙ) της διαδικασίας της μείωσης. Έτσι τα ζεύγη των ομολόγων χρωματοσωμάτων κατανέμονται στα δύο νέα κύτταρα, τα οποία όμως είναι άνισα σε μέγεθος. Το μεγάλο κύτταρο είναι το δευτερογενές ωοκύτταρο, ή ωάριο, που παραλαμβάνει σχεδόν ολόκληρο το κυτταρόπλασμα και δεν αναπτύσσεται περαιτέρω, εκτός αν γονιμοποιηθεί. Το μικρό κύτταρο ονομάζεται πρώτο πολικό σωμάτιο, περιέχει ελάχιστο κυτταρόπλασμα και το μισό αριθμό ομολόγων χρωματοσωμάτων.
Ένα πλήρως ώριμο ωάριο (στάδιο Μετάφασης ΙΙ), έχει ένα διευρυμένο και μη συμπαγές σύμπλεγμα κοκκιωδών κυττάρων, περιέχει 23 χρωμοσώματα και ένα πολικό σωμάτιο στον περιλεκιθικό χώρο καθώς και ένα καθαρό και ομογενές κυτταρόπλασμα με ομαλή κατανομή κυτταρικών οργανιδίων.
Είναι ευνόητο ότι τα ανώριμα ωάρια δεν είναι δυνατόν να γονιμοποιηθούν. Διότι περιέχουν 46 χρωματοσώματα (διπλοειδή κύτταρα) οπότε με την ένωσή τους με το απλοειδές σπερματοζωάριο που έχει 23 χρωματοσώματα θα προέκυπτε ένα έμβρυο ανώμαλο με 69 χρωματοσώματα.
Τα ανώριμα ωάρια σε ειδικές περιπτώσεις είναι δυνατόν να ωριμάσουν στο εργαστήριο (in vitro maturation) και μετά να γονιμοποιηθούν.
Στην εξωσωματική γονιμοποίηση ένα μικρό ποσοστό των ωαρίων είναι συνήθως ανώριμα.
Υπάρχει μια συσχέτιση του μεγέθους του ωοθυλακίου με την ωριμότητα του ωαρίου αλλά δεν είναι πάντα αναγκαία και ικανή συνθήκη. Υπάρχει πιθανότητα λήψης ανώριμων ωαρίων από ώριμα ωοθυλάκια και το αντίθετο. Όπως προαναφέρθη η υπεύθυνη για την τελική ωρίμανση των ωαρίων είναι η χοριακή γοναδοτροπίνη (τελευταία ένεση). Σπάνιες είναι οι περιπτώσεις γυναικών με υψηλό ποσοστό ανώριμων ωαρίων. Σε εξαιρετικές περιπτώσεις μπορεί όλα τα ωάρια να είναι ανώριμα.
Στάδιο μετάφασης Ι (ΜΙ)
Ένα ωάριο σε ενδιάμεσο στάδιο ωριμότητας (στάδιο της Μετάφασης Ι), χαρακτηρίζεται από την απουσία πολικού σωματίου και βλαστικού κυστιδίου και έχει ένα εκτεταμένο και μη συμπαγές σύμπλεγμα κοκκιωδών κυττάρων.
Στάδιο βλαστικού κυστιδίου (GV)

Ένα ανώριμο ωάριο (στάδιο Πρόφασης Ι), χαρακτηρίζεται από την απουσία πολικού σωματίου αλλά την παρουσία βλαστικού κυστιδίου (germinal vesicle-GV). Στο στάδιο αυτό (GV) o πυρήνας περιέχει 46 χρωμοσώματα. Μορφολογικά παρατηρείται ένα συμπαγές σύμπλεγμα κοκκιωδών κυττάρων – ωαρίου (COCS – Cumulus oocyte complexes).
Ένα «υπερώριμο» ωάριο, χαρακτηρίζεται από πυκνό και σκούρο κυτταρόπλασμα με κενοτόπια και σκουρόχρωμο σύμπλεγμα κοκκιωδών κυττάρων.
Ποιότητα ωαρίων
Ένα ωάριο καλής ποιότητας χαρακτηρίζεται από ένα ομαλό σφαιρικό σχήμα, καθαρό και ομογενές κυτταρόπλασμα, μετρίως κοκκιώδες, μικρό περιλεκιθικό χώρο και καθαρή διάφανη ζώνη. Το ώριμο ανθρώπινο ωάριο έχει διάμετρο 110-120 μm, ενώ μαζί με τη διαφανή μεμβράνη η διάμετρός του φθάνει τα 140-150 μm.
Ωάρια μεγάλου μεγέθους, με διάμετρο 200 μm συμπεριλαμβανομένης της διάφανης ζώνης, εμφανίζονται σε ποσοστό <0,5% και έχουν συνήθως επιπλέον αριθμό χρωμοσωμάτων (τριπλοειδή), και η γονιμοποίηση τους δημιουργεί ανώμαλα έμβρυα με επιπλεόν αριθμό χρωμοσωμάτων (τριπλοιειδή ή πολυπλοειδή).
Ωάρια με σκούρο κέντρο και υπερβολικά κοκκιώδες κυτταρόπλασμα συχνά δεν γονιμοποιούνται ή παρουσιάζουν μειωμένα ποσοστά σωστής εμβρυϊκής ανάπτυξης στην περίπτωση που γονιμοποιούνται.

Κάτω: ανώριμο ωάριο με βλαστικό κυστίδιο (GV) και μεγάλο περιλεκιθικό χώρο (αρχείο ΕΥΓΟΝΙΑΣ).
Ωάρια με πολλά ή μεγάλου μεγέθους κενοτόπια στο κυτταρόπλασμά τους, έχουν καλύτερα ποσοστά γονιμοποίησης με μικρογονιμοποίηση αλλά γενικά σχετίζονται σε μειωμένα ποσοστά εγκυμοσύνης.
Ωάρια με κυτταροπλασματικούς σχηματισμούς γνωστούς ως refractile bodies, έχουν σημαντικά μειωμένα ποσοστά γονιμοποίησης με κλασική εξωσωματική (2%). Η μικρογονιμοποίηση σε αυτές τις περιπτώσεις αυξάνει τα ποσοστά γονιμοποίησης, αν και τα ποσοστά εγκυμοσύνης είναι μειωμένα.
Επίσης, ωάρια που παρουσιάζουν μειωμένα ποσοστά γονιμοποίησης είναι αυτά με μεγάλο περιλεκκιθικό χώρο ή πολλά κυτταροπλασματικά θραύσματα ή θραύσματα από πολικά σωμάτια στον περιλεκκιθικό χώρο, ωάρια που δεν είναι σφαιρικά και ωάρια με ανώμαλη διάφανη μεμβράνη.
Τα ωάρια με μεγάλο ποσοστό μορφολογικών ανωμαλιών είναι στην πλειονότητά τους ανευπλοειδή (δεν περιέχουν σωστό αριθμό χρωμοσωμάτων) και δεν έχουν σωστή ανάπτυξη ακόμη και στην περίπτωση που γονιμοποιηθούν σωστά και δημιουργήσουν έμβρυα. Συνολικά, το 30% των ώριμων ωαρίων που δεν γονιμοποιούνται δεν περιέχουν το σωστό αριθμό χρωμοσωμάτων, ενώ αυτό το ποσοστό αυξάνεται, καθώς η ηλικία της γυναίκας μεγαλώνει.
Τι είναι και πώς γίνεται η σπερμοληψία;
Σπερμοληψία είναι η διαδικασία λήψης σπέρματος από τον σύντροφο, ο οποίος θα πρέπει να χορηγήσει το σπέρμα του το πρωινό που έχει προγραμματιστεί η ωοληψία. Η σπερμοληψία μπορεί να γίνει όσο διαρκεί η ωοληψία, ή λίγο πιο πριν ή αμέσως μετά. Ο καλύτερος τρόπος συλλογής του σπέρματος είναι ο αυνανισμός. Επίσης, είναι σημαντικό να μην χαθεί μεγάλη ποσότητα σπέρματος κατά την εκσπερμάτιση. Εάν αυτό συμβεί, ή εάν το σπέρμα δεν περιέχει αρκετά σπερματοζωάρια, μπορεί να ζητηθεί η χορήγηση ενός δεύτερου δείγματος μερικές ώρες αργότερα. Είναι απαραίτητο και σημαντικό να έχει προηγηθεί αποχή από εκσπερμάτιση για 2-5 ημέρες. Το ζευγάρι είναι έγκαιρα ενήμερο για την ημέρα της ωοληψίας.
Σε ειδικές περιπτώσεις αδυναμίας εκσπερμάτισης με αυνανισμό, υπάρχουν ειδικά μη τοξικά προφυλακτικά, τα οποία δεν περιέχουν σπερμοκτόνες ουσίες (αντιθέτως, τα κοινά προφυλακτικά του εμπορίου δεν είναι σχεδιασμένα για τέτοια χρήση και συχνά περιέχουν ειδικούς σπερμοκτόνους παράγοντες!).
Επεξεργασία σπέρματος
Αμέσως μετά τη σπερμοληψία, ακολουθεί ειδική επεξεργασία (ενεργοποίησης-συμπύκνωσης), με την οποία επιλέγονται τα πλέον κινητά και μορφολογικώς υγιή σπερματοζωάρια. Η μέθοδος συνίσταται σε μια σειρά φυγοκεντρήσεων, κατά τις οποίες χρησιμοποιείται ένα πυκνόρρευστο διάλυμα κολλοειδούς (π.χ. pure sperm).
Η επεξεργασία αυτή μιμείται τη φυσιολογική ενεργοποίηση, την οποία υφίστανται τα σπερματοζωάρια μέσα στο γεννητικό σύστημα της γυναίκας και τα καθιστά ικανά να γονιμοποιήσουν τα ωάρια. Μετά την επεξεργασία, τα σπερματοζωάρια παραμένουν σε θρεπτικό υγρό μέσον υπό συνθήκες καλλιέργειας, μέχρις ότου τοποθετηθούν σε επαφή με τα ωάρια.
Δείτε ακόμη: Ενεργοποίηση σπέρματος
Προβλήματα εκσπερμάτισης και πώς αντιμετωπίζονται
Στην αρχική φάση των προκαταρκτικών εξετάσεων, στις οποίες υποβάλλεται το ζευγάρι, έχουν εντοπισθεί ενδεχόμενα προβλήματα εκσπερμάτισης και έχει καθορισθεί ο τρόπος για να ξεπεραστούν.
Αν η εκσπερμάτιση είναι παλίνδρομη (οπίσθια), η συλλογή του σπέρματος είναι δυνατόν να γίνει από τα ούρα μετά τη χορήγηση διαλύματος ανθρακικού νατρίου (σόδας) για την αλκαλοποίηση των ούρων και ειδική προετοιμασία.
Σε απουσία εκσπερμάτισης που παρατηρείται σε άτομα με κακώσεις της σπονδυλικής στήλης (παραπληγία-τετραπληγία), σε σακχαρώδη διαβήτη, σε νευρολογικά αίτια, το σπέρμα μπορεί να ληφθεί με προκλητή εκσπερμάτιση που επιτυγχάνεται με τη βοήθεια ειδικής συσκευής ηλεκτροδιέγερσης.
Σε αδυναμία εκσπερμάτισης, έστω κι αν υπάρχει η παραμικρή υποψία, για ψυχολογικούς λόγους είναι σκόπιμη η κατάψυξη σπέρματος πριν την ημέρα ωοληψίας.
Αζωοσπερμία oνομάζουμε την απουσία σπερματοζωαρίων από το σπέρμα. Η αζωοσπερμία διακρίνεται σε αποφρακτική και μη αποφρακτική. Η λήψη σπέρματος σε περιπτώσεις ανδρών με αποφρακτική και μη αποφρακτική αζωοσπερμία γίνεται με μικροχειρουργική επέμβαση.
Στην αποφρακτική αζωοσπερμία υπάρχει κανονική παραγωγή σπερματοζωαρίων από τους όρχεις, αλλά αυτά δεν εμφανίζονται στο σπέρμα μετά την εκσπερμάτιση, λόγω της απόφραξης: οι άνδρες που πάσχουν από αποφρακτική αζωοσπερμία εκσπερματώνουν φυσιολογικά, αλλά το λαμβανόμενο σπέρμα περιέχει μόνο σπερματικό πλάσμα χωρίς σπερματοζωάρια. Η αποφρακτική αιτιολογία, με την ευρεία έννοια, περιλαμβάνει την απόφραξη των εκφορητικών σπερματικών οδών που οφείλεται σε φλεγμονή ή τραυματισμό, τη συγγενή έλλειψη των σπερματικών πόρων, την εκτομή ή τη διατομή των σπερματικών πόρων με χειρουργική επέμβαση.
Στην αποφρακτική αζωοσπερμία ανευρίσκονται εύκολα σπερματοζωάρια μετά από αναρρόφηση (FNA) ή βιοψία όρχεων (TESE).
Στη μη αποφρακτική αζωοσπερμία δεν υπάρχει παραγωγή σπερματοζωαρίων από τους όρχεις.
Η αδυναμία παραγωγής ή η ελάχιστη παραγωγή (σοβαρή ολιγο-ασθενο-τερατοσπερμία, που πρακτικά είναι πολύ κοντά στην αζωοσπερμία) υποδηλώνει ορχική ανεπάρκεια. Η πάθηση μπορεί να είναι ιδιοπαθής ή να οφείλεται σε κρυψορχία, τραυματισμούς, φλεγμονές, λοιμώδη νοσήματα (όπως παρωτίτιδα σε μεγάλη ηλικία) ακτινοβολία, χημειοθεραπεία, ή χρωμοσωματικές διαταραχές.
Στη μη αποφρακτική αζωοσπερμία η ανεύρεση σπερματοζωαρίων μετά από βιοψία όρχεων (TESE) είναι δύσκολη έως αδύνατη. Ελπίζουμε στην ανεύρεση σπερματοζωαρίων, ειδικά όταν η σπερματογένεση εντοπίζεται μόνον σε μικρές εστίες του ορχικού παρεγχύματος (εστιακή σπερματογένεση). Οι πιθανότητες είναι μικρές αλλά υπάρχει περιορισμένος βεβαίως αριθμός κυήσεων. Εάν βεβαίως δεν βρεθούν κινητά σπερματοζωάρια θα πρέπει οπωσδήποτε το ζευγάρι να είναι ενημερωμένο εκ των προτέρων για τις εναλλακτικές δυνατότητες που είναι:
- Χρησιμοποίηση σπέρματος δότη
- Κατάψυξη ωαρίων

Σε περιπτώσεις που το σπερματοζωάριο αδυνατεί να γονιμοποιήσει το ωάριο μόνο του (όπως περιγράφεται προηγούμενα), εφαρμόζεται η μικρογονιμοποίηση που σημαίνει ενδοωαριακή έγχυση σπερματοζωαρίου (ICSI, intra-cytoplasmic sperm injection).
Ο εμβρυολόγος επεμβαίνει με μικροχειρισμό και με τη βοήθεια ειδικού εξοπλισμού τοποθετεί ένα σπερματοζωάριο μέσα σε κάθε ωάριο.
Η μέθοδος εφαρμόζεται διεθνώς με επιτυχία από το 1992 και είναι κατανοητό ότι παρακάμπτει σχεδόν στο σύνολό τους τα αίτια υπογονιμότητας που σχετίζονται με τον άνδρα.
Χάρη στη μικρογονιμοποίηση μπορούν να γίνουν πατέρες άνδρες με σοβαρά προβλήματα στην ποιότητα του σπέρματος (μειωμένος αριθμός, χαμηλή κινητικότητα, πτωχή μορφολογία, ή προβλήματα εκσπερμάτισης), που στο πρόσφατο παρελθόν δεν είχαν καμία τέτοια ελπίδα.
Πρακτικά, χρειάζεται μόνον ένα κινητό σπερματοζωάριο ανά ώριμο ωάριο.
Μέχρι σήμερα, από χιλιάδες παιδιά που έχουν γεννηθεί μ’ αυτόν τον τρόπο, δεν υπάρχει ένδειξη ότι η μικρογονιμοποίηση δημιουργεί κινδύνους για την ποιότητα των εμβρύων και για την υγεία των παιδιών (πρόσφατη μεγάλη επιδημιολογική μελέτη από το Βέλγιο).
Αν εξαιρέσει κανείς τον τρόπο γονιμοποίησης, η διαδικασία είναι ίδια ακριβώς με την κλασική μέθοδο τόσο για τη γυναίκα όσο και τον άνδρα.
Πότε ενδείκνυται;
Η μικρογονιμοποίηση επινοήθηκε και εφαρμόζεται κυρίως για τη θεραπεία της υπογονιμότητας ανδρικής αιτιολογίας. Οι ενδείξεις για ICSI είναι οι εξής:
- Βαριά ολιγοασθενοσπερμία (το ακριβές όριο αριθμού, κινητικότητας, μορφολογίας των σπερματοζωαρίων ποικίλλει ανάλογα με τις μελέτες).
- Παντελής απουσία σπερματοζωαρίων (αζωοσπερμία).
- Απουσία ακροσώματος (μια σπάνια πάθηση που ονομάζεται γλοβοζωοσπερμία).
- Εκτεταμένη συγκόλληση των σπερματοζωαρίων.
- Προηγούμενη αποτυχία γονιμοποίησης με φαινομενικά φυσιολογικό σπέρμα.
Μετά τη σπερμοληψία, ανάλογα με τον αριθμό και την κινητικότητα των σπερματοζωαρίων, εφαρμόζεται η επεξεργασία για την ενεργοποίησή τους. Εάν το σπέρμα περιέχει έστω και λίγες δεκάδες κινητών σπερματοζωαρίων, η μικρογονιμοποίηση είναι δυνατόν να εφαρμοσθεί κανονικά. Στην αντίθετη περίπτωση, ή σε περιπτώσεις αποφρακτικής αζωοσπερμίας, η λήψη των σπερματοζωαρίων πρέπει να γίνει χειρουργικά, είτε από την επιδιδυμίδα είτε από τον όρχι (MESA, FNA,TESE).
Η μικρογονιμοποίηση πραγματοποιείται σε δύο χρόνους, μετά την ωοληψία. Πρώτον, τα ωάρια χρειάζεται να υποβληθούν σε μια ειδική κατεργασία με ένα ένζυμο (υαλουρονιδάση), ώστε να αφαιρεθούν τα κοκκιώδη κύτταρα που περιβάλλουν τη διαφανή ζώνη. Αυτό είναι απαραίτητο διότι οι κοκκιώδεις στοιβάδες δεν θα διαβρωθούν από σπερματοζωάρια, όπως συμβαίνει στην «απλή» εξωσωματική γονιμοποίηση, με συνέπεια να εμποδίζουν τον χειρισμό των ωαρίων. Η κατεργασία αυτή διαρκεί 1-2 λεπτά. Όταν τα ωάρια καθαρισθούν πλήρως, είναι δυνατόν να εκτιμηθεί με ακρίβεια και η ωριμότητα του πυρήνα τους. Αυτό γίνεται παρατηρώντας το πρώτο πολικό σωμάτιο, η παρουσία του οποίου υποδηλώνει ότι το ωάριο είναι ώριμο. Τα ωάρια με πολικό σωμάτιο είναι τα μόνα στα οποία εφαρμόζεται η ένεση σπερματοζωαρίου. Τα υπόλοιπα ωάρια είναι ανώριμα και δεν είναι δυνατόν να χρησιμοποιηθούν.
Η δεύτερη φάση είναι η κυρίως φάση των ενέσεων. Τα καθαρισμένα ωάρια τοποθετούνται σε ειδικά τρυβλία, σε μια μικρή σταγόνα καλλιεργητικού μέσου το καθένα. Στο ειδικά εξοπλισμένο μικροσκόπιο, με τη βοήθεια ενός μικροχειριστηρίου, ακινητοποιούνται με τη βοήθεια μιας λεπτής γυάλινης πιπέτας (μικροσιφώνιο). Μια άλλη πιο λεπτή γυάλινη πιπέτα (που μοιάζει με βελόνα ένεσης) χρησιμεύει για τη συλλογή και την ένεση ενός σπερματοζωαρίου στο κάθε ωάριο. Η κάθε ένεση διαρκεί λίγα δευτερόλεπτα. Ωστόσο, η όλη διαδικασία μπορεί να διαρκέσει πολλές ώρες, ειδικά εάν τα σπερματοζωάρια είναι ελάχιστα και η ανεύρεσή τους δυσχερής.
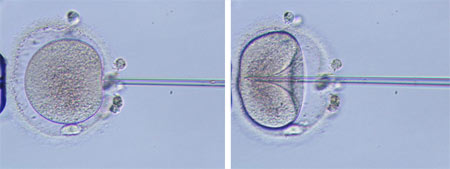
A. Διακρίνεται το ώριμο ωάριο με το πρώτο πολικό σωμάτιο(στο κάτω μέρος της φωτογραφίας). Διακρίνεται η πιπέτα ενέσεως που περιέχει το σπερματοζωάριο πριν διαπεράσει τη διαφανή ζώνη (αρχείο ΕΥΓΟΝΙΑΣ).
B. Διακρίνεται το ώριμο ωάριο με το πρώτο πολικό σωμάτιο(στο κάτω μέρος της φωτογραφίας). Η πιπέτα ενέσεως που περιέχει το σπερματοζωάριο, έχει διαπεράσει τη διαφανή ζώνη και θα τρυπήσει την κυτταροπλασματική μεμβράνη του ωαρίου. Μετά την έγχυση το σπερματοζωάριο θα παραμείνει στο κυτταρόπλασμα του ωαρίου (αρχείο ΕΥΓΟΝΙΑΣ).
Τι γίνεται μετά
Μετά την ένεση, τα ωάρια τοποθετούνται και πάλι στον επωαστικό κλίβανο, υπό τυπικές συνθήκες καλλιέργειας. Με τη μέθοδο αυτή είναι αδύνατον να υπάρξει πολυσπερμία, διότι η γονιμοποίηση ελέγχεται πλήρως και γίνεται εξ ορισμού με ένα μόνον σπερματοζωάριο. Το ποσοστό γονιμοποίησης είναι συνήθως υψηλό (μεγαλύτερο του 60%). Η πλήρης αποτυχία γονιμοποίησης είναι σπάνια και οφείλεται είτε στην αδυναμία των σπερματοζωαρίων να αποσυμπυκνώσουν τα χρωμοσώματά τους, είτε στην αδυναμία των ωαρίων να γονιμοποιηθούν (όπως λ.χ. ωάρια που προέρχονται από γυναίκες μεγάλης ηλικίας). Η πιθανότητα καταστροφής των ωαρίων κατά την ίδια την ένεση είναι αμελητέα (λιγότερο από 2-3% σε έμπειρα χέρια). Τα ωάρια που έχουν «ανεχθεί» την ένεση διατηρούν φυσιολογική όψη (αυτό ελέγχεται λίγα λεπτά μετά την ολοκλήρωση των ενέσεων και όποιο ωάριο έχει ενδεχομένως καταστραφεί, απομονώνεται). Η μετέπειτα πορεία τους είναι ακριβώς η ίδια με την πορεία της εξωσωματικής γονιμοποίησης (προπυρήνες-στάδιο του ζυγώτη, αυλάκωση σε 2, 4, 8, κ.λπ. βλαστομερίδια, επιλογή και εμβρυομεταφορά).
Κατά τη διαδικασία της μικρογονιμοποίησης, ένα ελάχιστο ποσοστό των ωαρίων υφίστανται βλάβες, παρά τις προφυλάξεις που λαμβάνουμε. Ωστόσο, τα ωάρια τα οποία έχουν «ανεχθεί» τη διαδικασία και διατηρούν κανονική όψη μερικά λεπτά μετά την ένεση, αναπτύσσονται φυσιολογικά. Αυτά που δεν αναπτύσσονται φυσιολογικά απομονώνονται και δεν μεταφέρονται.
Πρόσφατες επιδημιολογικές έρευνες σε μεγάλες σειρές περιστατικών έδειξαν ότι το ποσοστό εμφάνισης συγγενών ανωμαλιών σε νεογνά που συνελήφθησαν μετά από μικρογονιμοποίηση (ICSI) δεν είναι ιδιαίτερα αυξημένο και προσδιορίζεται στο 2,7% περίπου. Το ποσοστό αυτό βρέθηκε ότι είναι σχεδόν το ίδιο όταν η εγκυμοσύνη προέρχεται από κλασσική εξωσωματική γονιμοποίηση, ή από φυσιολογική σύλληψη.
Δεδομένου ότι η ανδρική υπογονιμότητα μπορεί να έχει γενετικό υπόβαθρο, υπάρχει πιθανότητα οι πατέρες να μεταφέρουν την υπογονιμότητα στα άρρενα τέκνα τους. Αυτό σημαίνει ότι τα παιδιά αυτά είναι πιθανόν να χρειασθούν τη βοήθεια των μεθόδων υποβοηθούμενης γονιμοποίησης (ICSI) όταν αποφασίσουν να γίνουν πατέρες. Αυτή η περίπτωση αφορά μία σπανιότατη περίπτωση αζωοσπερμίας που οφείλεται σε μικροελλείψεις του ανδρικού φυλετικού χρωμοσώματος Υ, οπότε είναι πιθανόν η βλάβη να μεταφερθεί στα άρρενα τέκνα των ανδρών αυτών: όταν φθάσουν σε αναπαραγωγική ηλικία, τα αγόρια αυτά θα εμφανίσουν πιθανώς την ίδια αζωοσπερμία με τον πατέρα τους. Ωστόσο, σε μελέτες που έχουν ήδη γίνει, η άποψη των ανδρών αυτών είναι συντριπτικά υπέρ της εφαρμογής της μικρογονιμοποίησης, και όχι υπέρ της δωρεάς σπέρματος. Για τον λόγο αυτό συνιστάται ειδικός έλεγχος και γενετική συμβουλευτική στους άνδρες με σοβαρή ολιγοασθενοτερατοσπερμία ή αζωοσπερμία (αποφρακτική αζωοσπερμία με συγγενή απουσία του σπερματικού πόρου και πιθανή συνύπαρξη του μεταλλαγμένου γονιδίου της ινοκυστικής νόσου). Σε ευρωπαϊκό και διεθνές επίπεδο, η έρευνα σχετικά με την ασφάλεια της ICSI συνεχίζεται.

«Ευγονία» - Μονάδα Εξωσωματικής Γονιμοποίησης
Κωσταντίνου Βεντήρη 7 (HILTON), 115 28 Αθήνα
- Email: info@eugonia.com.gr
- Τηλ.: 210 723 6333
- Fax: 210 721 3623